Хвороба і синдром Іценко-Кушинга, гиперкортицизм: симптоми і лікування
Хвороба Іценко – Кушинга (БІК) – важке многосистемне захворювання гіпоталамо-гіпофізарного походження, клінічні прояви якого обумовлені гіперсекрецією гормонів кори надниркових залоз. Є АКТГ-залежною формою гіперкортицизму (захворювання, пов’язаного з надмірним виділенням гормонів корою наднирників).
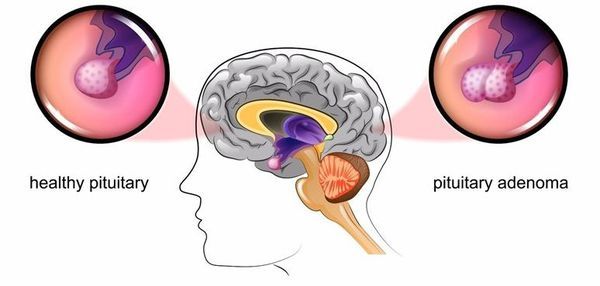
Основна причина захворювання – кортікотрофна мікроаденома (доброякісна пухлина) гіпофіза. Виникнення можливо пов’язане з безліччю факторів. Часто захворювання розвивається після травми головного мозку, вагітності, пологів, нейроінфекцій.
Хвороба Іценко – Кушинга є рідкісним захворюванням, частота народження якого становить 2-3 нових випадки в рік на один мільйон населення.
При виявленні подібних симптомів проконсультуйтеся у лікаря. Не займайтеся самолікуванням – це небезпечно для вашого здоров’я!
Клінічні ознаки даної хвороби обумовлені гіперсекрецією кортикостероїдів.
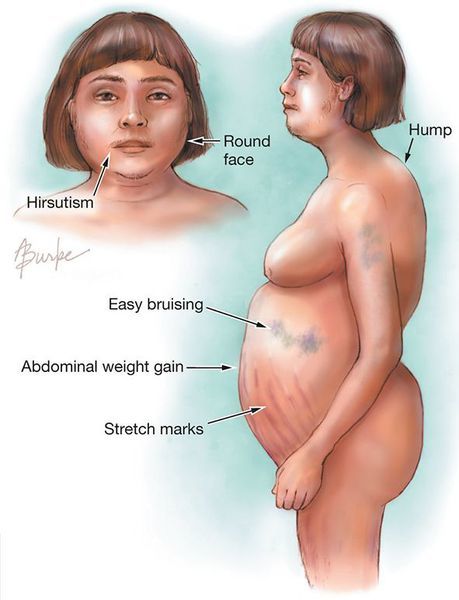
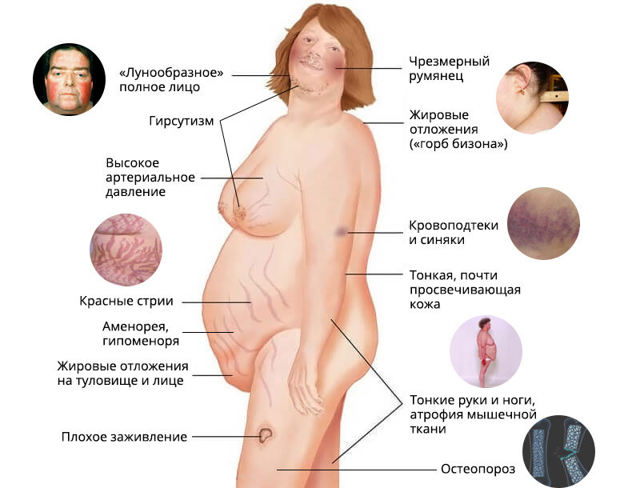
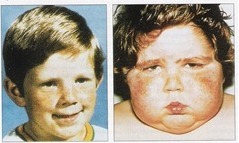
У більшості випадків першим клінічним ознакою є ожиріння, яке розвивається на обличчі, шиї, тулубі та животі, при цьому кінцівки стають тонкими.
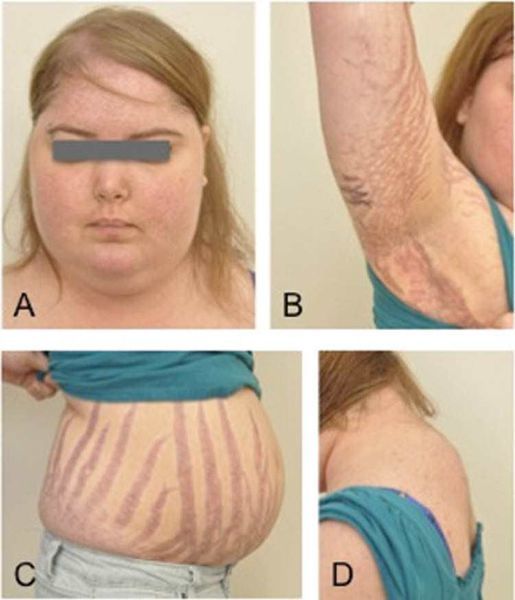
Пізніше виявляються шкірні зміни – витончення шкіри, важко загоюються рани, яскраві стрії (розтяжки), гіперпігментація шкіри, гірсутизм (надмірне поява волосся на обличчі і тілі).
Також важливим і частим симптомом є м’язова слабкість, розвиток остеопорозу.
Артеріальна гіпертензія при БІК носить постійний і помірний характер; в окремих випадках артеріальний тиск залишається в нормі. Це пов’язано з тим, що глюкокортикоїди (гормони, що виробляються корою наднирників) підвищують судинний тонус і чутливість адренорецепторів до катехоламінів (природним речовинам, контролюючим міжклітинну взаємодію в організмі).
Більш ніж у половини хворих виникають порушення психіки. Найбільш часті з них: емоційна нестійкість, депресія, дратівливість, панічні атаки, розлад сну.
Порушення менструального циклу (рідкісні, мізерні менструації або їх відсутність) зустрічається у 70-80% пацієнток; також досить часто зустрічається безпліддя. У чоловіків при БІК знижується статевий потяг і виникає еректильна дисфункція.
Хвороба Іценко – Кушинга супроводжується імунодефіцитом, який проявляється у вигляді рецидивуючої інфекції (найчастіше виникає хронічний пієлонефрит).
Частота клінічних проявів БІК:
- місяцеподібне обличчя – 90%;
- порушена толерантність до глюкози – 85%;
- абдомінальний тип ожиріння і гіпертензія – 80%;
- гіпогонадизм (недолік тестостерону) – 75%;
- гірсутизм – 70%;
- остеопороз і м’язова слабкість – 65%;
- стриї – 60%;
- набряк суглобів, акне і відкладення жиру в області VII шийного хребця – 55%;
- болі в спині – 50%;
- порушення психіки – 45%;
- погіршення загоєння ран – 35%;
- поліурія (надмірне мочеутворення), полідипсія (надмірна спрага) – 30%;
- кіфоз (викривлення хребта) – 25%;
- сечокам’яна хвороба та поліцитемія (збільшення концентрації еритроцитів у крові) – 20%.
- Патогенез даного захворювання має багатоступінчастий характер.
- У кортікотрофах гіпофіза виникають характерні рецепторно-пострецепторні дефекти, які в подальшому призводять до трансформації нормальних кортікотрофів у пухлинні з гіперпродукцією адренокортикотропного гормону і подальшим розвитком гіперкортицизму.
На трансформацію нормальних кортікотрофів у пухлинні впливають гормони гіпоталамуса та місцеві ростові фактори:
- епідермальний фактор росту (стимулює ріст клітин епітелію);
- цитокіни (відповідають за міжклітинну взаємодію);
- грелін (порушує вуглеводний обмін);
- судинний ендотеліальний фактор росту (сприяє росту клітин ендотелію).
Хронічно підвищена концентрація АКТГ призводить до підвищеної секреції кортизолу, який і зумовлює характерну клінічну картину БІК.
Класифікація БІК за ступенем тяжкості:
- легка форма – симптоми виражені в помірному ступені;
- середня форма – симптоми явно виражені, ускладнення відсутні;
- важка форма – при наявності всіх симптомів БІК виникають різні ускладнення.
Класифікація БІК за течією:
- торпідне (патологічні зміни формуються поступово, протягом 3-10 років);
- прогресуюче (наростання симптомів і ускладнень захворювання відбувається протягом 6-12 місяців від початку захворювання);
- циклічне (клінічні прояви виникають періодично, не постійно).
- Судинна і серцева недостатність. Дане ускладнення розвивається у половини пацієнтів після 40 років. Дана патологія може призвести до смерті. У більшості випадків це відбувається через тромбоемболії легеневої артерії, гострої серцевої недостатності і набряку легень.
- Патологічні остеопоретичні переломи. Найбільш часто зустрічаються переломи хребта, ребер, трубчастих кісток.
- Хронічна ниркова недостатність. У 25-30% хворих знижується клубочкова фільтрація і канальцева реабсорбція (зворотне поглинання рідини).
- Стероїдний цукровий діабет. Дане ускладнення спостерігається у 10-15% пацієнтів з цим захворюванням.
- Атрофія м’язів, в результаті якої з’являється виражена слабкість. У хворих виникають труднощі не тільки при пересуванні, але і в момент вставання.
- Порушення зору (катаракта, екзофтальм, порушення полів зору).
- Психічні розлади. Найбільш часто зустрічається безсоння, депресія, панічні атаки, параноїдальні стани, істерія.
Діагноз «Хвороба Іценко – Кушинга» можна встановити на підставі характерних скарг, клінічних проявів, гормонально-біохімічних змін та даних інструментальних досліджень.

Виключно важливими гормональними показниками для даної патології будуть АКТГ і кортизол. Рівень АКТГ підвищується і коливається в межах від 80 до 150 пг/мл.
Підвищення рівня кортизолу в крові не завжди є інформативним, так як збільшення даного показника може бути обумовлено рядом інших причин (стрес, алкоголізм, вагітність, ендогенна депресія, сімейна резистентність до глюкокортикоїдів тощо).
У зв’язку з цим розроблені методи дослідження рівня вільного кортизолу в добовій сечі або слині. Найбільш інформативним є дослідження вільного кортизолу в слині о 23:00.
Для доказу гіперкортицизму використовується малий дексаметазоновий тест. При БІК дана проба буде негативною, тому що придушення кортизолу при прийомі 1 мг дексаметазону не відбувається.
Біохімічний аналіз крові здатний виявити численні зміни:
- підвищення в сироватці крові рівня холестерину, хлору, натрію і глобулінів;
- зниження в крові концентрації калію, фосфатів і альбумінів;
- зниження активності лужної фосфатази.
Після підтвердженого гіперкортицизму необхідно проведення інструментальних методів дослідження (МРТ гіпофіза, КТ надниркових залоз).
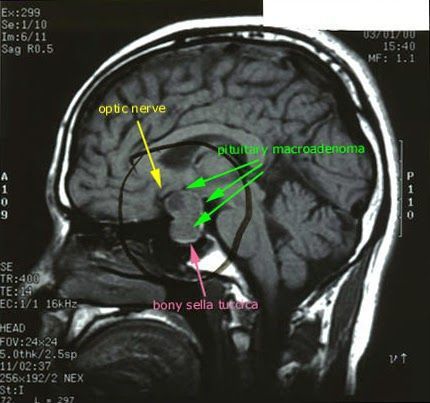
При БІК у 80-85% випадків виявляють мікроаденому гіпофіза (пухлина до 10 мм), у решти 15-20% – макроаденоми (доброякісне новоутворення від 10 мм).
В даний час ефективних лікарських препаратів для лікування даної патології не існує. У зв’язку з цим вони використовуються або при наявності протипоказань для оперативного лікування, або як допоміжна терапія. Застосовуються наступні медикаменти:
- нейромодулятори – блокують утворення АКТГ аденомою гіпофіза (каберголін, бромкриптин, соматостатин);
- препарати, що блокують синтез стероїдів в надниркових залозах (кетоконазол, аминоглютетимид, мітотан, метірапон);
- антагоністи глюкокортикоїдів (міфепристон).
Крім препаратів даних груп пацієнтам призначається симптоматична терапія для зниження симптомів гіперкортицизму і поліпшення якості життя:
- гіпотензивна терапія (інгібітори АПФ, антагоністи кальцію, діуретики, бета-адреноблокатори);
- антірезорбтивна терапія при розвитку стероїдного остеопорозу;
- препарати, що коректують порушення вуглеводного обміну (метформін, препарати сульфонілсечовини, інсулін);
- терапія, спрямована на корекцію дисліпідемії;
- антиангінальна терапія.
Оперативна терапія
- Транссфеноідальна аденомектомія на даний момент вважається найбільш ефективним і безпечним способом лікування БИК. Протипоказаннями для даного виду лікування є супраселярний ріст аденоми з проростанням в бічні шлуночки, важкі супутні захворювання, що визначають загальний поганий післяопераційний прогноз. До ускладнень транссфеноідальної аденомектомії відносяться: лікворея (втрата спиномозкової рідини), пансинусит (запалення всіх пазух носової порожнини), нецукровий діабет, що виникає при гіпокортицизмі.
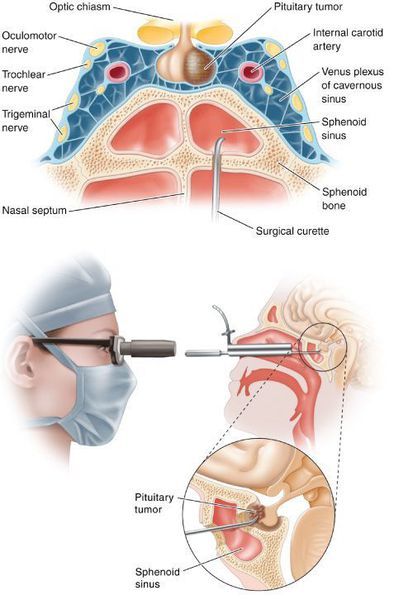
- Двостороння адреналектомія використовується при неефективності аденомектомії і радіохірургії.
Радіохірургія
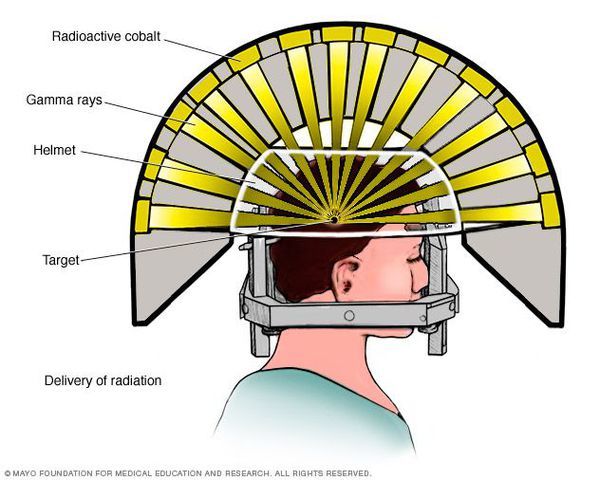
- Операція за допомогою гамма-ножа. Під час проведення хірургічного втручання промінь радіації, спрямований безпосередньо в аденому гіпофіза, руйнує її клітини. Даний метод лікування запобігає ріст пухлини за допомогою одноразової дози радіації. Процедура триває близько двох-трьох годин. Вона не зачіпає навколишні структури мозку, проводиться з точністю до 0,5 мм. Ускладнення даної терапії – гіперемія (збільшення припливу крові) в зоні опромінення, алопеція (випадання волосся).
- Протонотерапія. Даний вид лікування використовує протонну енергію, яка генерується в ядерних прискорювачах. Протони ушкоджують ДНК клітин, внаслідок чого вони гинуть. Протоновий пучок фокусують безпосередньо на аденому, не пошкоджуючи навколишні тканини. Голова пацієнта фіксується в спеціальній масці, яка виготовляється індивідуально. Під час процедури опромінення лікар контролює стан хворого, а оператори дистанційно спостерігають за пучком. Цей вид лікування зазвичай добре переноситься пацієнтами. Поліпшення самопочуття спостерігається вже через 1-1,5 місяці.
- Мегавольтне гальмівне випромінювання медичних прискорювачів дозволяє електронам проникати на великі відстані. Цей вид терапії часто дає хороші результати, але разом з цим ускладнює дозиметрію (розрахунки іонізуючого випромінювання), що може призвести до небезпечних радіаційних аварій.
Прогноз БИК залежить від декількох показників: форми і тривалості захворювання, наявності ускладнень, стану імунітету та інших факторів.
Повне одужання і відновлення працездатності можливе при легкій формі хвороби і невеликому стажі захворювання.
При середній і важкій формах БИК працездатність вкрай знижена або відсутня. Після проведеної двосторонньої адреналектомії розвивається хронічна надниркова недостатність, яка диктує довічний прийом глюко- і мінералкортикоїдів.
В цілому будь-яке лікування, як правило, призводить до поліпшення якості життя хворого, однак вона залишається нижче, ніж у осіб без даної патології.

Хвороба Іценко – Кушинга – важке хронічне захворювання, яке при відсутності своєчасного лікування може стати причиною летального результату. Смертність при цій патології становить 0,7%.
П’ятирічна виживаність при БИК без лікування становить 50%, але помітно поліпшується навіть якщо проводити тільки паліативне лікування (при двосторонній адреналектомії виживаність збільшується до 86%).
Первинної профілактики БИК не існує. Вторинна профілактика захворювання спрямована на запобігання рецидиву хвороби.
- Дідів І.І. Клінічна нейроендокринологія. – К.: УП «Принт».
- Марова Є.І., Арапова С.Д., Біла Ж.Е. та ін. Хвороба Іценко – Кушинга: клініка, діагностика, лікування. – К.: ГЕОТАР-Медіа.
- Балаболкін М.І., Клебанова Є.М., Кремінська В.М. Диференціальна діагностика та лікування ендокринних захворювань. – К.: МІА.
- Дідів І.І., Мельниченко Г.А., Фадєєв В.В. Ендокринологія. – 2-е вид. – К.: ГЕОТАР-Медіа.
- Дідів І.І., Мельниченко Г.А. Клінічні рекомендації: Хвороба Іценко – Кушинга. – К.
- Дідів І.І., Мельниченко Г.А.: Хвороба Іценко – Кушинга. – К.: УП Принт.
Причини захворювання гіперкортицизмом, симптоматика і лікування хвороби Іценко-Кушинга
Синтезом кортикостероїдів в організмі управляє гіпоталамо-гіпофізарно-надниркова система за принципом зворотного зв’язку. Якщо рівень гормонів опускається нижче необхідного, в гіпоталамусі починають вироблятися речовини, що стимулюють вироблення гіпофізом АКТГ.
Зростання кількості адренокортикотропного гормону змушує наднирники активно виробляти кортикостероїди, заповнюючи їх недолік. Якщо утворюється надлишок гормонів, внаслідок дії зворотного зв’язку вироблення гіпофізом АКТГ знижується, внаслідок чого наднирники зменшують вироблення адренокортикоїдів. Так працює здоровий організм.
При різних патологіях системи «гіпоталамус-гіпофіз-надниркові залози» відбувається її збій, в результаті чого кількість кортикостероїдів в організмі виявляється значно нижче або вище нормальних значень. Це порушує обмінні процеси, призводить до серйозної дисфункції найважливіших систем і органів людини.
Синдром Кушинга – це група захворювань, що виникають в результаті тривалого впливу на організм підвищеної кількості гормонів (кортикостероїдів), що виробляються залозами або прийнятих у вигляді ліків. Щороку на планеті синдромом Кушинга хворіють 10-15 осіб з 1 млн. Найчастіше він зустрічається у дорослих 20-25 років. Жінки 25-40 років хворіють гіперкортицизмом в 5-8 разів частіше, ніж чоловіки.
Етіологія і причини захворювання
- при надмірному продукуванні їх корою наднирників;
- при тривалому прийомі великих доз гормональних ліків, що містять гормони надниркової залози або їх синтетичні аналоги.
Найчастіше до надмірного продукування залозами кортикоидів призводять пухлини в гіпоталамо-гіпофізарно-наднирковій системі.
- Мікроаденома гіпофіза – невелике (до 20 мм) злоякісне або доброякісне новоутворення, яке продукуватиме в великих кількостях АКТГ. Ця пухлина відповідальна за більше ніж 80% випадків захворювання гіперкортицизмом.
- Ектопірована кортікотропінома. На неї припадає 1-2% випадків хвороби. Пухлина розташовується поза гіпофізом (тому й «ектопірована»). Місцем її локалізації можуть бути легкі, яєчники, передміхурова, вилочкова, підшлункова і щитовидна залози.
- Кортикостерома (пухлина надниркових залоз) винна в 14-18% випадків хвороби. Вона може бути злоякісною (аденокарцинома) або доброякісною (аденома змішаної клітинної або гігантоклітинної).
- До підвищеного продукування кортикоидів призводить гіперплазія надниркових залоз – збільшення розмірів органа внаслідок зростання кількості його клітин.
До збільшення кількості кортікоідних гормонів можуть призводити деякі захворювання органів і систем, які пов’язані з гіпоталамо-гіпофізарною системою, такі як алкоголізм, ожиріння та деякі психоневрологічні хвороби. Гіперкортицизм в цьому випадку називають функціональним.
Підвищене вироблення кортикоидів спостерігається іноді при вагітності. Це тимчасове стан не є хворобою і пояснюється стресом організму на вагітність, який за принципом зворотного зв’язку викликає підвищення вироблення гіпофізом АКТГ.
Незалежно від того, що послужило причиною гіперсекреції адреностероідів, при синдромі Кушинга спостерігаються такі відхилення в обміні речовин:
- Підвищений катаболізм. Розпад білків, що входять до складу м’язових структур (включаючи серцевий м’яз), шкіру, внутрішні тканини. Призводить до атрофії і дистрофії органів і тканин.

- Порушення обміну жирів. Призводить до ненормально високого відкладення жирової тканини в одних зонах тіла та атрофії в інших.
- Підвищений глікогенез. Викликає стероїдний цукровий діабет.
- Електролітні розлади. Результатом стає гіпернатріємія, гіпокаліємія, зростання артеріального тиску, дистрофія м’язів.
- Кардіоміопатія. Є наслідком атрофії серцевого м’яза.
- Зниження імунітету. Призводить до низької резистентності організму до інфекцій.
За ступенем вираженості гіперкортицизм може бути легкою, середньої і важкої форми. За інтенсивністю розвитку – прогресуючим (симптомокомплекс розвивається протягом 0,5-1 року) і поступовим – хвороба розвивається протягом 1-10 років.
Клінічна картина
Синдром Кушинга має яскраво виражені візуальні симптоми. Основним його проявом є так званий «кушингоїдний» тип будови тіла. Яскраво вираженими симптомами гіперкортицизму є:
- Ліпідний обмін. Ожиріння, що спостерігається у 90% хворих гіперкортицизмом, має специфічність. Жирові тканини локалізуються переважно на спині, грудях, шиї хворого. У зоні шийних хребців утворюється наріст з м’язів і сполучної тканини, що носить назву «горб бізона». У той же час руки і ноги сильно стоншуються.
- Зміни в мішечній системі. Значні зміни зазнають м’язи. Для них характерні різного ступеня (від часткової до повної) атрофія і міопатія м’язів – розпад м’язової тканини черевного преса («жаб’ячий живіт») з утворенням гриж, зменшення сідничних м’язів («скошені сідниці»). До особливо тяжких наслідків призводить атрофія серцевого м’яза.
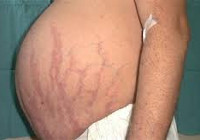
- Кожне відоізмінення. Шкіра стає блідо-жовтою, тонкою, сухою, тендітною, що лущиться, з зонами пітливості. При незначних ударах виникають синці. Рани загоюються повільно. Явно проглядається судинний малюнок. Відзначається гіперпігментація окремих зон. З’являються висипання у вигляді вугрів і прищів, підшкірні крововиливи. Епітелій обличчя стає багряним. У зоні плечового пояса на грудях, животі, стегнах, сідницях виникають стрії (розтяжки) від ціанотичного до багряного відтінку. Їх ширина сягає іноді 20 мм, довжина – 80 мм.
- Деструкція кісткової тканини. Гіперкортицизм супроводжується проблемами з кістками, що виявляється симптомами, схожими з остеопорозом. Кістки стоншуються, з них вимивається кальцій. Порушується утворення кісткового білка. Результатом порушеного метаболізму стає руйнування хрящів, сутулість, кіфосколіоз і сколіоз, найбільш виражені в грудному і поперековому відділах. Значно зменшується зростання. Крихкість кісток призводить до того, що навіть незначне механічне навантаження може закінчитися важкими переломами. У дітей гіперкортицизм викликає припинення розвитку епіфізарних пластин, що призводить до уповільнення зростання.
- Серцева недостатність. Порушується серцева діяльність, виникає кардіоміопатія, в основі якої лежить атрофія серцевого м’яза. Ступінь порушень настільки серйозні, що загрожують летальним результатом. Дисфункція серцевої діяльності проявляється аритмією, артеріальною гіпертензією, стенокардією, серцевою недостатністю, ішемією.
- Порушення в нервовій системі. Гіперкортицизм серйозно зачіпає ЦНС. Це виражається в розумовій загальмованості, депресії, яка переходить іноді ейфорією, в психозах, порушеннях сну, підвищенні дратівливості, зниженні стійкості до стресів. Можливі спроби суїциду.
- Цукровий діабет. Глікогенез, який не має відношення до патологій підшлункової залози, спостерігається при гіперкортицизмі в 10-20% випадків. Перебіг хвороби безпечне, легко компенсується цукрознижувальними засобами та спеціальною дієтою. Іноді спостерігаються набряки в кінцівках, поліурія і ніктурія.
- Статева система. У жінок відзначається збільшення продукування андрогенів, що призводять до вірилізації, зокрема, до гірсутизму. На грудях, верхній губі, підборідді починають рости волосся. Під дією андрогенів порушується менструальний цикл. Не виключається безпліддя.
У чоловіків надлишок гормонів викликає фемінізацію, зниження або повну відсутність потенції і лібідо. Відзначається атрофія яєчок, гінекомастія.
Методи діагностики
Початковий діагноз ставиться на основі фізичних даних і опитування пацієнта. Якщо надмірне надходження стероїдних гормонів з ліками виключено, діагноз встановлюється за допомогою лабораторної та апаратної діагностики.
Аналіз сечі показує рівень екскреції кортизолу. Якщо він в 3-4 рази перевищує нормальні значення, є підстави говорити про синдром Кушинга.
- Загальний і біохімічний аналіз крові при гіперкортицизмі показує гіпокаліємію, підвищення гемоглобіну та холестерину, цукровий діабет, електролітні порушення.
- КТ, МРТ і ПЕТ-КТ дозволяють виявити пухлини в гіпоталамо-гіпофізарно-наднирковій системі – кортикостером і гіперплазію наднирників, аденому гіпофіза, ектопірованого кортикотропінома.
- За допомогою КТ і рентгенографії встановлюють атрофію кісткової тканини – зниження щільності кісток, множинні переломи, які характерні для гіперкортицизму.
Список необхідних аналізів
При підозрі на гіперкортицизм беруться такі аналізи:
- аналіз на кортизол;

- біохімічний і загальний аналіз крові;
- дослідження сечі;
- аналіз на ТТГ (тиреотропний гормон);
- дослідження крові на глікозильований гемоглобін, оскільки підвищене значення Hba1c говорить про можливість наявності цукрового діабету, спровокованого синдромом Кушинга;
- дослідження крові на C-пептид, тому що гіперкортицизм може викликати збільшення концентрації C-пептиду;
- аналіз крові на остеокальцин (маркер остеопорозу), адже при синдромі Кушинга ОК може бути знижений.
Способи лікування
При ендогенної (внутрішньої) причини патології призначаються засоби, які блокують стероїдогенез, зокрема, мітотан, аміноглютетимід, кетоконазол, мамоміт.
При виявленні пухлин надниркових залоз або гіпофіза показано хірургічне втручання – видалення новоутворень. Якщо це неможливо, виконується променева терапія, одностороння адреналектомія.
Лікування після резекції наднирників передбачає замісну терапію гормонами.
При необхідності використовують весь комплекс лікувальних заходів – хірургічне, медикаментозне та променеве.
Симптоматичне лікування передбачає прийом коштів, спрямованих на придушення того чи іншого виду симптоматики. Призначаються сечогінні, гіпотензивні, серцеві, седативні препарати, імуномодулятори, антидепресанти, вітамінно-мінеральні комплекси. Компенсується дефіцит мінерального, білкового і вуглеводного обміну.
Профілактика та рекомендації
Профілактика гіперкортицизму передбачає систематичний контроль рівня гормонів у крові. Не рідше одного разу на рік рекомендується проводити рентгенографію турецького сідла.
Для пацієнтів з остеопорозом показаний регулярний прийом мікроелементів і вітамінів, які підвищують щільність кісткової тканини – в основному кальцію і вітаміну Д.
Корисні помірні фізичні навантаження без перевтоми. Здорове харчування і контроль ваги тіла дозволяють уникнути ожиріння, і тим самим знизити ризик захворювання синдромом Кушинга.
Лікування депресій, підтримання в нормі когнітивних здібностей (розгадування кросвордів, заучування віршів, рішення математичних задач) дозволяє підтримувати в нормі мозкову діяльність, в значній мірі впливає на вироблення кортикостероїдів.
Рекомендуємо інші статті по темі
Синдром Іценко-Кушинга (гіперкортицизм): симптоми, причини і лікування захворювання
 Синдром Кушинга (гіперкортицизм) – це тривалий і хронічний вплив на організм хворого надлишкової кількості гормонів кори надниркових залоз, в основному кортизолу. Синдром може бути викликаний як деякими внутрішніми захворюваннями, так і прийомом деяких лікарських препаратів. За статистикою, жінки схильні до цього захворювання набагато частіше, ніж чоловіки (в 10 разів більше), а основна група ризику – це жінки у віці від 25 до 40 років. Через сильний дисбаланс гормонів у хворого відбуваються патологічні зміни в зовнішньому вигляді і біохімічних процесах організму.
Синдром Кушинга (гіперкортицизм) – це тривалий і хронічний вплив на організм хворого надлишкової кількості гормонів кори надниркових залоз, в основному кортизолу. Синдром може бути викликаний як деякими внутрішніми захворюваннями, так і прийомом деяких лікарських препаратів. За статистикою, жінки схильні до цього захворювання набагато частіше, ніж чоловіки (в 10 разів більше), а основна група ризику – це жінки у віці від 25 до 40 років. Через сильний дисбаланс гормонів у хворого відбуваються патологічні зміни в зовнішньому вигляді і біохімічних процесах організму.
Кортизол, який в надлишку виробляється при синдромі Кушинга, в даному випадку можна сміливо назвати гормоном смерті. У великих кількостях кортизол знижує вироблення глюкози, так необхідної для більшості клітин нашого організму, тому через нестачу глюкози деякі функції клітин згасають або зовсім перестають працювати.
Причини розвитку синдрому Кушинга
 Є дуже багато причин, які викликають надмірне утворення гормонів кори надниркових залоз. Виділяють три види гіперкортицизму: екзогенний, ендогенний і псевдо-синдром Кушинга. Розберемо кожен з них окремо і ті причини, які найчастіше їх викликають.
Є дуже багато причин, які викликають надмірне утворення гормонів кори надниркових залоз. Виділяють три види гіперкортицизму: екзогенний, ендогенний і псевдо-синдром Кушинга. Розберемо кожен з них окремо і ті причини, які найчастіше їх викликають.
Екзогенний гіперкортицизм
Однією з найбільш частих причин синдрому Кушинга є передозування або тривале лікування стероїдами (глюкокортикоїдами) іншого якого-небудь захворювання. Найчастіше стероїди застосовуються для лікування астми, ревматоїдного артриту або імуносупресії при пересадці органів.
Ендогенний гіперкортицизм
В даному випадку, причиною захворювання вже є внутрішні порушення в роботі організму. Найпоширенішою причиною, приблизно в 70% випадках, розвитку синдрому є хвороба Іценко-Кушинга (не плутати з синдромом Кушинга).
При хворобі Іценко-Кушинга відбувається підвищене вироблення адренокортикотропного гормону гіпофіза (АКТГ), який, в свою чергу, стимулює викид кортизолу з надниркових залоз.
Цей гормон може вироблятися мікроаденомою гіпофіза або ектопічною кортикотропіномою. Ектопічна злоякісна кортикотропінома може розташовуватися в бронхах, яєчках, яєчниках.
Ще рідше синдром Кушинга виникає при первинному ураженні кори надниркових залоз, наприклад, гіперплазія кори надниркових залоз або злоякісні, доброякісні пухлини кори надниркових залоз.
Псевдо-синдром Кушинга
Іноді ознаки синдрому можуть бути викликані зовсім іншими факторами, але це тільки тимчасове явище і не означає, що у людини істинний гіперкортицизм.
Часті причини розвитку псевдо-синдрому Кушинга – це ожиріння, хронічна алкогольна інтоксикація, вагітність, стрес і депресія, а іноді навіть прийом оральних контрацептивів, які містять суміш естрогенів і прогестерону.
Підвищення рівня кортизолу в крові може статися навіть у грудних дітей, коли в їх організм разом з грудним молоком надходить алкоголь.
Ознаки та симптоми синдрому Кушинга
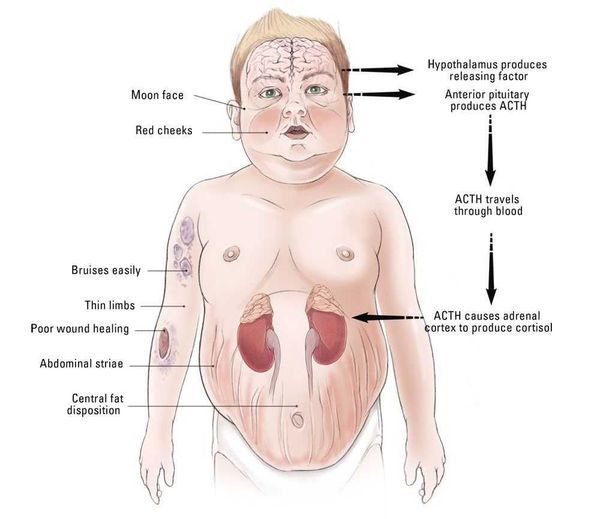
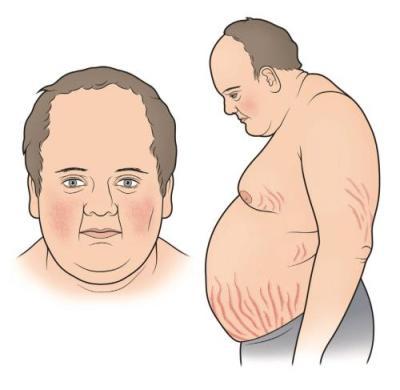
Швидке збільшення ваги і ожиріння зустрічається у 90% хворих, при чому жир відкладається на обличчі (місяцеподібне, округле обличчя з рум’янцем на щоках), животі, грудях і шиї, а руки і ноги виглядають тонкими.
Атрофія м’язів дуже помітна на плечовому поясі і ногах. Швидке зменшення м’язової маси у хворого супроводжується загальною слабкістю і швидкою стомлюваністю. Разом з ожирінням цей симптом створює великі труднощі для хворих при виконанні будь-яких фізичних навантажень. Іноді виникають больові відчуття під час присідання і підйому.
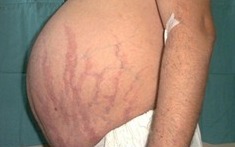 Дуже часто при гіперкортицизмі у хворого можна спостерігати витончення шкірного покриву. Шкіра стає мармурового кольору, сухою і з ділянками локального гіпергідрозу. У хворого не рідко спостерігаються на тілі багряно-синюшні смуги розтягування (стрії), а також при будь-якому порушенні цілісності шкіри рани і порізи заживають повільно.
Дуже часто при гіперкортицизмі у хворого можна спостерігати витончення шкірного покриву. Шкіра стає мармурового кольору, сухою і з ділянками локального гіпергідрозу. У хворого не рідко спостерігаються на тілі багряно-синюшні смуги розтягування (стрії), а також при будь-якому порушенні цілісності шкіри рани і порізи заживають повільно.
У жінок при синдромі Кушинга дуже часто розвивається гірсутизм (надмірне оволосіння за чоловічим типом). Волосся починають рости на верхній губі, підборідді і грудях.
Все це викликано тим, що кора наднирників починає посилене вироблення чоловічих гормонів – андрогенів.
У жінок крім гірсутизму відбуваються порушення менструального циклу (аменореї), а у чоловіків виникає еректильна дисфункція (імпотенція) і знижується лібідо.
Остеопороз – найпоширеніший симптом (90%), який зустрічається у хворих гіперкортицизмом. Остеопороз спочатку проявляється у вигляді болю в кістках і суглобах, а далі можуть виникнути спонтанні переломи ребер і кінцівок. Якщо хвороба проявляється в дитячому віці, то стає помітне відставання дитини в розвитку зростання.
При синдромі Кушинга нерідко розвивається кардіоміопатія зі змішаним перебігом. Виникає такий стан на тлі артеріальної гіпертензії, електролітних зрушень або катаболічних ефектів стероїдів на міокард. Виявляються дані порушення у вигляді порушення ритму серця, високий кров’яний тиск, серцева недостатність, яка в більшості випадків призводить до смерті хворого.
Нерідко, приблизно в 10 – 20% випадків у хворих при гіперкортицизмі зустрічається стероїдний цукровий діабет, який можна легко регулювати за допомогою медикаментів (цукрознижувальних препаратів).
З боку нервової системи спостерігаються такі ознаки, як загальмованість, депресія, ейфорія, різні порушення сну і стероїдний психоз.
Лікування при синдромі Кушинга (гіперкортицизмі)
Лікування синдрому Кушинга насамперед націлене на те, щоб усунути причину гіперкортицизму і збалансувати гормональний фон в організмі.
Існує три методи лікування: медикаментозний, променева терапія і хірургічне втручання
Головне – вчасно почати лікування, адже за статистикою, якщо не почати лікування в перші п’ять років від початку захворювання, то летальний результат трапляється в 30 – 50% випадків.
Медикаментозний спосіб лікування
При медикаментозній терапії хворому призначаються препарати, що знижують вироблення гормонів у корі надниркових залоз.
Нерідко лікарські препарати призначаються хворому в комплексній терапії або в тому випадку, якщо не допомогли інші методи лікування. Для лікування гіперкортицизму лікар може призначити мітоцан, метірапон, трілостан або аміноглутетамід.
В основному ці препарати призначаються, якщо хірургічна операція виявилася неефективною, або провести її виявляється неможливо.
Променева терапія
Даний метод особливо ефективний, якщо захворювання викликане аденомою гіпофіза. Променева терапія, при впливі на область гіпофіза, змушує його знизити вироблення адренокортикотропного гормону.
Зазвичай променеву терапію проводять разом з медикаментозним або хірургічним лікуванням.
Найчастіше, саме в комбінації з лікарськими препаратами, застосовується даний метод, адже він посилює ефект медикаментозного лікування синдрому Кушинга.
Оперативне втручання
При гіпофізарному синдромі Кушинга нерідко застосовується транссфеноїдальна ревізія гіпофіза і висічення аденоми за допомогою мікрохірургічної техніки. Поліпшення наступають дуже швидко, а ефективність даного способу становить 70 – 80%.
Якщо гіперкортицизм викликаний пухлиною кори надниркових залоз, то проводиться операція з видалення цієї пухлини.
В одиничних випадках, особливо у тяжкохворих людей, видаляють обидва наднирники, через що пацієнтові призначають довічне застосування глюкокортикоїдів як замісну терапію.
Синдром Іценко-Кушинга (гіперкортицизм)
Синдром Іценко-Кушинга – патологічний симптомокомплекс, що виникає внаслідок гіперкортицизму, тобто підвищеного виділення корою наднирників гормону кортизолу або тривалого лікування глюкокортикоїдами.
Слід відрізняти синдром Іценко-Кушинга від хвороби Іценко-Кушинга, під якою розуміють вторинний гіперкортицизм, що розвивається при патології гіпоталамо-гіпофізарної системи. Діагностика синдрому Іценко-Кушинга включає дослідження рівня кортизолу та гіпофізарних гормонів, дексаметазонову пробу, МРТ, КТ та сцинтиграфію наднирників. Лікування синдрому Іценко-Кушинга залежить від його причини і може полягати у скасуванні глюкокортикоїдної терапії, призначенні інгібіторів стероїдогенезу, оперативному видаленні пухлини надниркових залоз.
Глюкокортикоїдні гормони беруть участь у регуляції всіх видів обміну речовин і багатьох фізіологічних функцій. Роботу надниркових залоз регулює гіпофіз шляхом секреції АКТГ – адренокортикотропного гормону, який активізує синтез кортизолу і кортикостерону.
Діяльністю гіпофіза управляють гормони гіпоталамуса – статини і ліберіни.

Така багатоступенева регуляція необхідна для забезпечення злагодженості функцій організму і обмінних процесів.
Порушення одного з ланок цього ланцюга може викликати гіперсекрецію глюкокортикоїдних гормонів корою наднирників і призвести до розвитку синдрому Іценко-Кушинга.
У жінок синдром Іценко-Кушинга зустрічається в 10 разів частіше, ніж у чоловіків, розвиваючись, переважно, у віці 25-40 років.
Розрізняють синдром і хворобу Іценко-Кушинга: остання клінічно проявляється тією ж симптоматикою, але в її основі лежить первинне ураження гіпоталамо-гіпофізарної системи, а гіперфункція кори надниркових залоз розвивається вдруге. У пацієнтів, які страждають на алкоголізм або тяжкими депресивними розладами, іноді розвивається псевдо-синдром Іценко-Кушинга.
Синдром Іценко-Кушинга (гіперкортицизм)
Синдром Іценко-Кушинга – широке поняття, яке включає комплекс різних станів, що характеризуються гіперкортицизмом.
Відповідно до сучасних досліджень в галузі ендокринології більше 80% випадків розвитку синдрому Іценко-Кушинга пов’язані з підвищеною секрецією АКТГ мікроаденомою гіпофіза (хвороба Іценко-Кушинга).
Мікроаденома гіпофіза представляє невелику (не більше 2 см) частіше доброякісну залозисту пухлину, яка продукує адренокортикотропний гормон.
У 14-18% пацієнтів причиною синдрому Іценко-Кушинга є первинне ураження кори надниркових залоз в результаті гіперпластичних пухлинних утворень кори надниркових залоз – аденоми, аденоматозу, аденокарциноми.
1-2% захворювання викликане АКТГ- ектопірованим або кортиколиберин-ектопірованим синдромом – пухлиною, що секретує кортикотропний гормон (кортікотропінома).
АКТГ-ектопірований синдром може викликатися пухлинами різних органів: легенів, яєчок, яєчників, тимуса, околощитовидних, щитовидної, підшлункової, передміхурової залози.
Частота розвитку лікарського синдрому Іценко-Кушинга залежить від правильності застосування глюкокортикоїдів в лікуванні пацієнтів з системними захворюваннями.
Гіперсекреція кортизолу при синдромі Іценко-Кушинга викликає катаболічний ефект – розпад білкових структур кісток, м’язів (в тому числі і серцевої), шкіри, внутрішніх органів тощо, з часом призводячи до дистрофії і атрофії тканин. Посилення глюкогенезу і всмоктування в кишечнику глюкози викликає розвиток стероїдної форми діабету.
Порушення жирового обміну при синдромі Іценко-Кушинга характеризується надмірним відкладенням жиру на одних ділянках тіла і атрофією на інших з огляду на їх різну чутливість до глюкокортикоїдів.
Вплив надлишкового рівня кортизолу на нирки проявляється електролітними розладами – гіпокаліємією і гіпернатріємією і, як наслідок, підвищенням артеріального тиску і збільшенням дистрофічних процесів в м’язовій тканині.
Найбільше від гіперкортицизму страждає серцевий м’яз, що проявляється у розвитку кардіоміопатії, серцевої недостатності та аритмій.
Кортизол пригнічує дію на імунітет, викликаючи у пацієнтів з синдромом Іценко-Кушинга схильність до інфекцій.
Перебіг синдрому Іценко-Кушинга може бути легким, середнім і важким; прогресуючим (з розвитком всього симптомокомплексу за 6-12 місяців) або поступовим (з наростанням протягом 2-10 років).
Найхарактернішою ознакою синдрому Іценко-Кушинга є ожиріння, яке виявляється у пацієнтів більш ніж в 90% випадків. Перерозподіл жиру носить нерівномірний характер, за кушингоїдного типу.
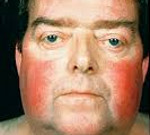
Жирові відкладення спостерігаються на обличчі, шиї, грудях, животі, спині при відносно худих кінцівках («колос на глиняних ногах»). Особа стає місяцеподібним, червоно-багряного кольору з ціанотичним відтінком («матронізм»).
Відкладення жиру в області VII шийного хребця створює так званий «клімактеричний» або «бизоний» горб. При синдромі Іценко-Кушинга ожиріння відрізняється истонченнною, майже прозорою шкірою на тильних сторонах долонь.
З боку м’язової системи спостерігається атрофія м’язів, зниження тонусу і сили м’язів, що проявляється м’язовою слабкістю (міопатією). Типовими ознаками, які супроводжують синдром Іценко-Кушинга, є «скошені сідниці» (зменшення обсягу стегнових і сідничних м’язів), «жаб’ячий живіт» (гіпотрофія м’язів живота), грижі білої лінії живота.
Шкіра у пацієнтів з синдромом Іценко-Кушинга має характерний «мармуровий» відтінок з добре помітним судинним малюнком, схильна до лущення, сухості, перемежовується з ділянками пітливості.
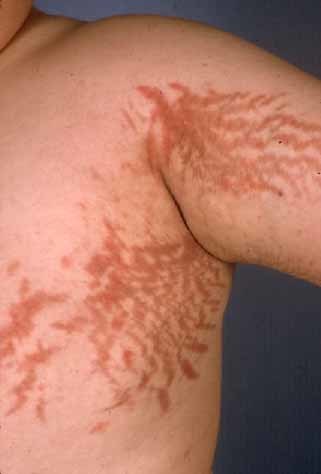
На шкірі плечового пояса, молочних залоз, живота, сідниць і стегон утворюються смуги розтягування шкіри – стрії багряної або цианотичної забарвлення, довжиною від декількох міліметрів до 8 см і шириною до 2 см.
Спостерігаються шкірні висипання (акне), підшкірні крововиливи, судинні зірочки, гіперпігментація окремих ділянок шкіри.

При гіперкортицизмі нерідко розвивається витончення і пошкодження кісткової тканини – остеопороз, що веде до сильних хворобливих відчуттів, деформації і переломів кісток, кіфосколіозу та сколіозу, більш виражених в поперековому і грудному відділах хребта. За рахунок компресії хребців пацієнти стають сутулими і меншими на зріст. У дітей з синдромом Іценко-Кушинга спостерігається відставання в рості, викликане уповільненням розвитку епіфізарних хрящів.
Порушення з боку серцевого м’яза проявляються в розвитку кардіоміопатії, що супроводжується аритміями (ФП, екстрасистолія), артеріальною гіпертензією і симптомами серцевої недостатності.
Ці грізні ускладнення можуть призвести до загибелі пацієнтів.
При синдромі Іценко-Кушинга страждає нервова система, що виражається в її нестабільній роботі: загальмованості, депресіях, ейфорії, стероїдних психозах, суїцидальних спробах.
В 10-20% випадків в ході захворювання розвивається стероїдний цукровий діабет, не пов’язаний з ураженнями підшлункової залози. Протікає такий діабет досить легко, з тривалим нормальним рівнем інсуліну в крові, швидко компенсується індивідуальною дієтою і цукрознижувальними препаратами. Іноді розвиваються поліурія і ноктурія, периферичні набряки.
Гиперандрогения у жінок, що супроводжує синдром Іценко-Кушинга, викликає розвиток вірилізації, гірсутизму, гіпертрихозу, порушень менструального циклу, аменореї, неплідності. У пацієнтів-чоловіків спостерігаються ознаки фемінізації, атрофія яєчок, зниження потенції і лібідо, гінекомастія.
Хронічне, прогресуюче перебіг синдрому Іценко-Кушинга з наростаючою симптоматикою може призводити до загибелі пацієнтів в результаті ускладнень, несумісних з життям: декомпенсації серцевої діяльності, інсультів, сепсису, важкого пієлонефриту, хронічної ниркової недостатності, остеопорозу з множинними переломами хребта і ребер.
Невідкладним станом при синдромі Іценко-Кушинга є адреналовий (наднирковий) криз, що проявляється порушенням свідомості, артеріальною гіпотензією, блювотою, болями в животі, гіпоглікемією, гіпонатріємією, гіперкаліємією і метаболічним ацидозом.
В результаті зниження резистентності до інфекцій у пацієнтів з синдромом Іценко-Кушинга нерідко розвиваються фурункульоз, флегмони, нагноїтельні і грибкові захворювання шкіри.
Розвиток сечокам’яної хвороби пов’язане з остеопорозом кісток і виділенням з сечею надлишку кальцію і фосфатів, що призводять до утворення оксалатних і фосфатних каменів в нирках.
Вагітність у жінок з гіперкортицизмом часто закінчується викиднем або ускладненими пологами.
При підозрі у пацієнта синдрому Іценко-Кушинга на підставі амнестичних і фізикальних даних і виключення екзогенного джерела надходження глюкокортикоїдів (в т. Ч. Інгаляційного і внутрішньосуглобового), в першу чергу з’ясовується причина гіперкортицизму. Для цього використовується скринінгові тести:
- визначення екскреції кортизолу в добовій сечі: підвищення кортизолу в 3-4 рази і більше свідчить про достовірність діагнозу синдрому або хвороби Іценко-Кушинга.
- мала дексаметазонова проба: в нормі прийом дексаметазону знижує рівень кортизолу більш ніж в половину, а при синдромі Іценко-Кушинга зниження не відбувається.
Диференціальну діагностику між хворобою і синдромом Іценко-Кушинга дозволяє провести велика дексаметазонова проба. При хворобі Іценко-Кушинга прийом дексаметазону призводить до зменшення концентрації кортизолу більш ніж в 2 рази від початкового; при синдромі зниження кортизолу не відбувається.
У сечі підвищений вміст 11-ОКС (11-оксикетостероїди) і знижено 17-КС. У крові гіпокаліємія, збільшення кількості гемоглобіну, еритроцитів і холестерину.
Щоб з’ясувати причину порушення гіперкортицизму (двостороння гіперплазія надниркових залоз, аденома гіпофіза, кортикостерома), проводиться МРТ або КТ надниркових залоз і гіпофіза, сцинтиграфія наднирників. З метою діагностики ускладнень синдрому Іценко-Кушинга (остеопорозу, компресійних переломів хребців, переломів ребер).
Проводиться рентгенографія і КТ хребта, грудної клітини. Біохімічне дослідження показників крові діагностує електролітні порушення, стероїдний цукровий діабет і ін.
При ятрогенної (лікарської) природі синдрому Іценко-Кушинга необхідна поступова відміна глюкокортикоїдів і заміна їх на інші імунодепресанти. При ендогенної природі гіперкортицизму призначаються препарати, що пригнічують стероїдогенез (аминоглютетимид, мітотан).
При наявності пухлинного ураження надниркових залоз, гіпофіза, легень проводиться хірургічне видалення новоутворень, а при неможливості – одностороння або двостороння адреналектомія (видалення наднирника) або променева терапія гіпоталамо-гіпофізарної області. Променеву терапію часто проводять в комбінації з хірургічним або медикаментозним лікуванням для посилення і закріплення ефекту.
Симптоматичне лікування при синдромі Іценко-Кушинга включає застосування гіпотензивних, сечогінних, цукрознижувальних препаратів, серцевих глікозидів, біостимуляторів і імуномодуляторів, антидепресантів або седативних засобів, вітамінотерапію, лікарську терапію остеопорозу. Проводиться компенсація білкового, мінерального і вуглеводного обміну. Післяопераційне лікування пацієнтів з хронічною наднирковою недостатністю, які перенесли адреналектомію, полягає в постійній замісній гормональній терапії.
При ігноруванні лікування синдрому Іценко-Кушинга розвиваються незворотні зміни, що призводять до летального результату у 40-50% пацієнтів.
Якщо причиною синдрому з’явилася доброякісна кортикостерома, прогноз задовільний, хоча функції здорової надниркової залози відновлюються тільки у 80% пацієнтів.
При діагностиці злоякісних кортикостером прогноз п’ятирічної виживаності – 20-25% (в середньому 14 місяців). При хронічній наднирковій недостатності показана довічна замісна терапія минерало- і глюкокортикоїдами.
В цілому прогноз синдрому Іценко-Кушинга визначається своєчасністю діагностики і лікування, причинами, наявністю і ступенем вираженості ускладнень, можливістю і ефективністю оперативного втручання. Пацієнти з синдромом Іценко-Кушинга знаходяться на динамічному спостереженні у ендокринолога, їм не рекомендуються важкі фізичні навантаження, нічні зміни на виробництві.
Синдром і хвороба Іценко-Кушинга (гіперкортицизм)
Синдром Іценко-Кушинга або гіперкортицизм – стан, викликаний тривалим впливом на організм високого рівня гормонів глюкокортикоїдів, найважливішим з яких є кортизол.
Кортизол виробляється в кірковому шарі надниркових залоз. Головним стимулятором вироблення кортизолу є адренокортикотропний гормон (АКТГ).
АКТГ продукується в гіпофізі – ендокринній залозі, розташованій в підставі головного мозку.
Вироблення АКТГ стимулюється кортикотропін-рилізинг-гормоном, який виробляється в гіпоталамусі – відділі мозку, що контролює ендокринну систему організму.
Кортизол виконує життєво важливі завдання в організмі. Він допомагає підтримувати артеріальний тиск в серцево-судинній системі, зменшує запальну реакцію імунної системи, врівноважує ефект інсуліну, збільшуючи рівень глюкози в крові, регулює обмін білків, вуглеводів і жирів.
Одна з найважливіших задач кортизолу – допомогти організму реагувати на стрес. З цієї причини жінки в останні 3 місяці вагітності і професійні спортсмени, як правило, мають високі рівні кортизолу.
У людей, які страждають від депресії, алкоголізму, недоїдання і панічних розладів також збільшується рівень кортизолу.
У нормі, коли кількість кортизолу в крові є адекватним, гіпофіз виробляє менше АКТГ. А при зниженні кортизолу в крові вміст АКТГ збільшується, щоб сильніше стимулювати вироблення глюкокортикоїдів наднирковими. Це гарантує, що кількість кортизолу, що продукується в надниркових залозах, достатньо для задоволення добової потреби організму.
Причини гіперкортицизму
Надлишковий вміст кортизолу можливий в наступних випадках:
1. Тривалий прийом глюкокортикоїдних гормонів, таких як преднізолон, дексаметазон, для лікування бронхіальної астми, ревматоїдного артриту, системного червоного вовчака та інших запальних захворювань, або для придушення імунітету після трансплантації органів – екзогенний (викликаний зовнішнім впливом) гіперкортицизм.
2. Аденома (доброякісна пухлина) гіпофіза – основна причина синдрому Кушинга. Гіперкортицизм, викликаний аденомою гіпофіза, вітчизняні лікарі називають хворобою Іценко-Кушинга, всі інші випадки гіперкортицизму – власне синдромом Іценко-Кушинга.
Аденома гіпофіза виділяє підвищену кількість АКТГ, а АКТГ, в свою чергу, стимулює надлишкову продукцію кортизолу. Ця форма синдрому вражає жінок в п’ять разів частіше, ніж чоловіків.
3. Синдром ектопічної продукції АКТГ – стан, при якому доброякісні або злоякісні (ракові) пухлини за межами гіпофіза виробляють АКТГ.
Пухлини легень викликають більше 50% цих випадків. Найбільш поширеними формами АКТГ-продукуючих пухлин легень є овсяноклітинний або дрібноклітинний рак і карциноїдні пухлини. Чоловіки страждають в 3 рази частіше, ніж жінки.
Іншими, менш поширеними типами пухлин, які можуть виробляти АКТГ, є тимома (пухлини вилочкової залози), пухлини підшлункової залози і рак щитовидної залози.
4. Пухлини надниркових залоз. Іноді синдром Кушинга обумовлений патологією, найчастіше пухлиною, наднирників, які виділяють надмірну кількість кортизолу.
У більшості випадків пухлини наднирників доброякісні (аденоми). Адренокортікальна карцинома, або рак надниркових залоз, є найменш поширеною причиною синдрому Кушинга. Карциноми кори надниркових залоз зазвичай викликають дуже високе підвищення рівня гормонів і швидкий розвиток симптомів.
Дуже рідкісною причиною наднирникового синдрому Кушинга є гіперплазія кори надниркових залоз, тобто патологічне збільшення числа клітин кори. При всіх надниркових формах синдрому Іценко-Кушинга рівень АКТГ в крові знижений.
5. Сімейна форма синдрому Кушинга. Більшість випадків синдрому Кушинга не успадковуються.
Однак дуже рідко причиною даного синдрому є спадкове захворювання – синдром множинної ендокринної неоплазії, тобто схильність до розвитку пухлин з однієї або декількох ендокринних залоз. При цьому захворюванні поряд з пухлиною надниркових залоз можуть бути присутніми пухлини паращитовидних залоз, підшлункової залози і гіпофіза, що виробляють відповідні гормони.
Симптоми синдрому Іценко-Кушинга
Більшість пацієнтів з гіперкортицизмом мають ожиріння. Збільшення у вазі – один з ранніх ознак хвороби. Відкладення жирової клітковини відбувається в основному в тулубі, обличчі, шиї. А кінцівки, навпаки, стоншуються.
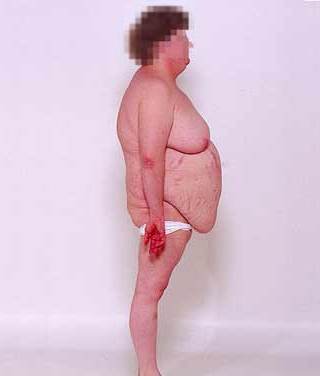
Синдром Іценко-Кушинга
У дитячому та підлітковому віці, як правило, поряд з ожирінням відзначається уповільнення темпу росту. Дуже характерними для гіперкортицизму є шкірні зміни. Шкіра стає тонкою, відзначаються синці, які протягом тривалого часу проходять. Можуть з’являтися широкі пурпурно-рожеві, червоні розтяжки на животі, стегнах, сідницях, руках і грудях.
Іноді пацієнти скаржаться на болі в спині, ребрах, руках і ногах при русі. Це пояснюється тим, що синдром Кушинга часто призводить до остеопорозу. Остеопороз означає зниження щільності кісток, порушення їх будови, посилення крихкості і зниження міцності, що може призводити до переломів навіть при найменших травмах.
Синдром Іценко-Кушинга супроводжується втомою, м’язовою слабкістю, дратівливістю, занепокоєнням, рідко змінами психіки.
Одним з ранніх симптомів синдрому є підвищення артеріального тиску. Оскільки глюкокортикоїди пригнічують ефект інсуліну, нерідко при гіперкортицизмі підвищується вміст цукру в крові, і з’являються симптоми цукрового діабету (спрага, часте, рясне сечовипускання і т.д.).
Жінки зазвичай мають надлишковий ріст волосся на обличчі, шиї, грудях, шкірі живота і стегон. Менструації можуть стати нерегулярними або припинитися. Чоловіки відзначають зниження лібідо.
При виникненні будь-якого з симптомів гіперкортицизму, а тим більше їх поєднанні, необхідно якомога швидше звернутися за медичною допомогою.
Діагностика синдрому Іценко-Кушинга
Завдання першого етапу діагностики – встановити, чи є підвищення рівня кортизолу. Для цього використовують спеціальний тест – визначення кортизолу в добовій сечі.
У сечі пацієнта, зібраної за 24-годинний період, визначається рівень кортизолу. Рівні вище, ніж 50-100 мкг на день для дорослих, підтверджують синдром Кушинга. Верхня межа нормальних значень варіюється в різних лабораторіях, в залежності від використовуваної методики вимірювань.
Після виявлення збільшення рівня кортизолу необхідно виявити точне місце розташування процесу, який призводить до надлишкової продукції кортизолу.
Проба з дексаметазоном допомагає відрізнити пацієнтів з надлишковою продукцією АКТГ через аденоми гіпофіза від пацієнтів з ектопічною АКТГ-продукує пухлиною. Пацієнт приймає дексаметазон (синтетичний глюкокортикоїд) всередину кожні 6 годин протягом 4 днів.
За перші 2 дні даються більш низькі дози дексаметазону, в останні 2 дні – вищі. Проводиться добовий збір сечі до введення дексаметазону і далі кожен день тесту. При аденомі гіпофіза рівень кортизолу в сечі знижується, а при ектопічній пухлині поза гіпофіза рівень кортизолу не змінюється.
Для проведення тесту необхідно за один тиждень припинити прийом таких препаратів, як фенітоїн і фенобарбітал.
Депресія, зловживання алкоголем, високий рівень естрогенів, гостре захворювання і стрес можуть призвести до неправильного результату. Тому підготовка до тесту повинна бути ретельною.
Стимуляційна проба з кортикотропін-рилізинг-гормоном. Цей тест допомагає розрізняти пацієнтів з аденомою гіпофіза від пацієнтів з синдромом ектопічної продукції АКТГ і кортизол-секретуючими пухлинами надниркових залоз.
Пацієнту вводиться ін’єкція з кортикотропін-рилізинг-гормоном, який змушує гіпофіз виробляти АКТГ. При аденомі гіпофіза рівні АКТГ і кортизолу в крові збільшуються.
Така відповідь дуже рідко спостерігається у пацієнтів з синдромом ектопічної продукції АКТГ і практично ніколи у пацієнтів з кортизол-секретуючими пухлинами надниркових залоз.
Наступним етапом діагностики є пряма візуалізація ендокринних залоз.
Найбільш часто використовуються ультразвукове дослідження наднирників, комп’ютерна томографія або магнітно-резонансна томографія гіпофіза, надниркових залоз.
Для встановлення ектопічного вогнища продукції АКТГ застосовують ультразвукове дослідження, комп’ютерну або магнітно-резонансну томографію відповідного органу (частіше грудної клітини, щитовидної або підшлункової залози).
Лікування синдрому Іценко-Кушинга
Лікування залежить від конкретної причини надлишку кортизолу і може включати хірургічний, променевий або медикаментозну терапію.
Якщо причиною синдрому є тривале застосування глюкокортикоїдних гормонів для лікування іншого захворювання, необхідно поступове зниження дози до мінімальної, достатньої для контролю цього захворювання.
Для лікування аденоми гіпофіза найбільш широко використовується хірургічне видалення пухлини, відоме як транссфеноїдальна аденомектомія. Використовуючи спеціальний мікроскоп і дуже тонкі ендоскопічні інструменти, хірург наближається до гіпофіза через ніздрю або отвір, створене під верхньою губою, і видаляє аденому.
Успішність операції залежить від кваліфікації хірурга і становить понад 80 відсотків, коли її виконує хірург з великим досвідом роботи.
Після операції продукція АКТГ гіпофізом різко зменшується, і пацієнти отримують замісну терапію глюкокортикоїдами (наприклад, гідрокортизон або преднізолон), зазвичай це потрібно протягом року, далі продукція АКТГ і глюкокортикоїдів відновлюється.
Для пацієнтів, які мають протипоказання до хірургічного втручання, можливе проведення променевої терапії. Цей метод займає 6 тижнів, а ефективність становить 40-50%.
Недоліком цього методу є відстрочка поліпшення; ефект може настати через кілька місяців або навіть років після проведення опромінення. Однак поєднання променевої та лікарської терапії мітотаном (Лізодрен) може допомогти прискорити одужання.
Мітотан пригнічує вироблення кортизолу. Лікування тільки мітотаном може бути успішним у 30-40% випадків.
Існують і інші препарати, що використовуються при гіперкортицизмі окремо або в комбінації: аминоглютетимид, метірапон і кетоконазол. Кожен з них має свої побічні ефекти, які лікарі враховують при призначенні терапії для кожного пацієнта індивідуально.
При синдромі ектопічної продукції АКТГ найбільш краща хірургічна операція з видалення АКТГ-секретуючої пухлини.
У випадках, коли пухлина виявляється на неоперабельній стадії, застосовують адреналектомію – видалення надниркових залоз. Ця операція в деякій мірі полегшує симптоми у цій категорії пацієнтів.
Іноді використовується і медикаментозне лікування (метірапон, аміноглутетимід, мітотан, кетоконазол).
При пухлинах надниркових залоз хірургічний метод є основою лікування як доброякісних, так і злоякісних пухлин надниркових залоз.