Причини і лікування гострого холециститу
Гострий холецистит – це запалення жовчного міхура, що характеризується раптовим початком, швидким наростанням і виразністю симптоматики.
Це захворювання, що виникло у пацієнта вперше і при адекватному лікуванні закінчується одужанням.
У тому ж випадку, якщо прояви гострого холециститу повторюються неодноразово, це розцінюється як загострення хронічного холециститу, для якого характерно хвилеподібний перебіг.
У жінок гострий холецистит діагностується частіше, ніж у чоловіків. З віком частота захворюваності збільшується. У зв’язку з цим фахівці висловлюють припущення про можливий вплив на розвиток гострого холециститу змін гормонального фону. У зоні підвищеного ризику перебувають люди, які страждають на ожиріння, які приймають гормональні препарати та вагітні жінки.
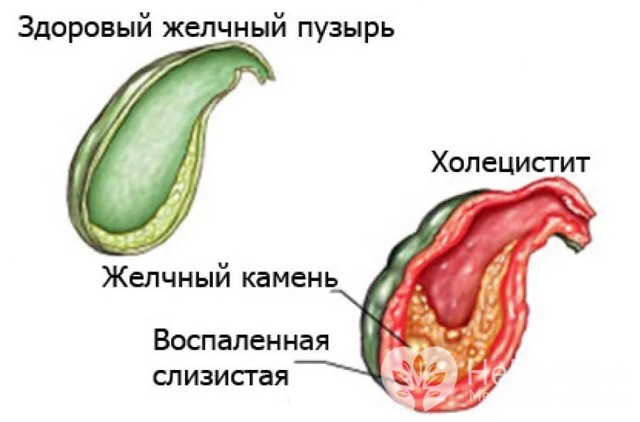 Гострий холецистит – гостре, швидко розвивається запалення жовчного міхура
Гострий холецистит – гостре, швидко розвивається запалення жовчного міхура
Причини і фактори ризику
Основною причиною гострого холециститу є порушення відтоку жовчі з жовчного міхура і інфікування її патогенною мікробною флорою (кишкова паличка, сальмонели, стрептококи, стафілококи). При збереженій дренажній функції, тобто при непорушеному відтоку, інфікування жовчі не призводить до розвитку захворювання.
У 90-95% пацієнтів до обструкції жовчної протоки призводить зрощення (камінь). В інших випадках порушення відтоку жовчі відбувається через набряк стінок жовчної протоки, викликаний запальним процесом або закупоркою його паразитами, пухлиною. Найчастіше бескаменний гострий холецистит розвивається вдруге, на тлі сепсису, сальмонельозу, травматичних ушкоджень.
До факторів, що підвищують ризик захворюваності на гострий холецистит, відносяться:
- вік старше 40 років;
- малорухливий спосіб життя;
- неправильне харчування з високим вмістом жирної їжі в раціоні;
- жіноча стать;
- європейська раса;
- вагітність;
- гормональна контрацепція;
- ожиріння;
- тривале голодування;
- сальмонельоз;
- серповидноклітинна анемія;
- цукровий діабет;
- сепсис;
- гастрит зі зниженою кислотністю;
- порушення реологічних властивостей крові.
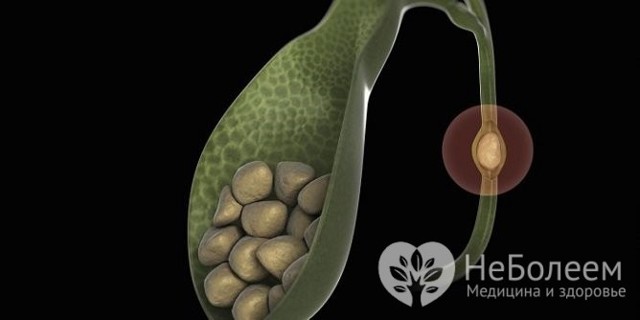 У більшості випадків причиною гострого холециститу стає камінь у жовчному протоці
У більшості випадків причиною гострого холециститу стає камінь у жовчному протоці
Форми захворювання
Залежно від того, що послужило причиною блокування жовчної протоки, виділяють калькульозний (кам’яний) і некалькульозний (безкам’яний) гострий холецистит.
За ступенем морфологічних змін жовчного міхура холецистит буває:
- катаральний – запальний процес обмежений слизовою і підслизовою оболонкою жовчного міхура;
- флегмонозний – гнійне запалення, при якому відбувається інфільтрація всіх шарів стінок жовчного міхура. За відсутності лікування слизова оболонка покривається виразками, а запальний ексудат проникає в околопузирний простір;
- гангренозний – відбувається некроз стінки жовчного міхура (частковий або тотальний);
- гангренозний-перфоративний – перфорація стінки жовчного міхура в зоні некрозу з виходом жовчі в черевну порожнину, що призводить до розвитку перитоніту;
- емпієма – гнійне запалення вмісту жовчного міхура.
У жінок гострий холецистит діагностується частіше, ніж у чоловіків. З віком частота захворюваності збільшується.
Симптоми гострого холециститу
Захворювання починається з раптового больового нападу (жовчна або печінкова колька). Біль локалізується в області правого підребер’я або епігастрію, може віддавати в праву половину шиї, праву надключичну область, в область нижнього кута правої лопатки.
Больовий напад зазвичай розвивається після сильного емоційного стресу, вживання жирної, гострої їжі або/та алкоголю. Біль супроводжується нудотою і блювотою, підвищенням температури тіла.
Приблизно у 20% пацієнтів розвивається механічна жовтяниця, обумовлена закупоркою жовчної протоки набряком або конкрементом.
Специфічні симптоми гострого холециститу:
- симптом Мерфі – пацієнт мимоволі затримує дихання в момент натискання в області правого підребер’я;
- симптом Ортнера – лупцювання по краю правої нижньої реберної дуги супроводжується посиленням болючих відчуттів;
- симптом Кера – посилення болю на вдиху при пальпації в області правого підребер’я;
- френикус-симптом (симптом де Мюссе – Георгієвського) – натискання пальцем між ніжками грудинно-ключично-соскоподібного м’яза праворуч супроводжується хворобливими відчуттями;
- при перкусії передньої черевної стінки виявляється тимпаніт, що пояснюється розвитком рефлекторного парезу кишечника.
 Гострий холецистит починається з раптової жовчної або печінкової коліки
Гострий холецистит починається з раптової жовчної або печінкової коліки
Ознакою розвитку перитоніту, тобто залучення в запальний процес очеревини, служить позитивний симптом Щоткіна – Блюмберга – різка болючість при вилученні руки, яку натискають на живіт.
- Які недуги підстерігають користувача комп’ютера
- Топ-5 головних причин ожиріння
- Кислий, солоний, гіркий: про що розповість присмак у роті?
Діагностика гострого холециститу
Діагноз гострого холециститу ставиться на підставі характерної клінічної картини, підтвердженої даними лабораторно-інструментального обстеження:
- загальний аналіз крові (лейкоцитоз, зсув лейкоцитарної формули вліво, прискорення ШОЕ);
- біохімічний аналіз крові (посилення активності печінкових ферментів, підвищення лужної фосфатази, білірубіну);
- загальний аналіз сечі (поява білірубіну при механічній жовтяниці);
- ультразвукове сканування жовчного міхура (наявність каменів, потовщення стінок, інфільтрат околопузирного простору);
- радіоізотопне сканування жовчного міхура;
- рентгенографія грудної клітки і електрокардіографія з метою диференціальної діагностики.
У зоні підвищеного ризику гострого холециститу перебувають люди, які страждають на ожиріння, які приймають гормональні препарати та вагітні жінки.
Рентгенографія черевної порожнини при даному захворюванні малопоказова, оскільки в 90% випадків камені жовчного міхура рентгенонегативні.
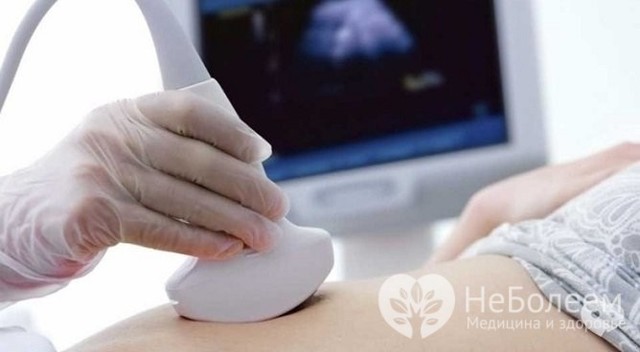 УЗД жовчного міхура при гострому холециститі дозволяє виявити конкременти
УЗД жовчного міхура при гострому холециститі дозволяє виявити конкременти
Необхідна диференційна діагностика гострого холециститу з наступними захворюваннями:
Лікування гострого холециститу
Лікування гострого холециститу проводиться в умовах хірургічного відділення стаціонару, показаний суворий постільний режим. Протягом перших 24-48 годин проводять евакуацію шлункового вмісту через назогастральний зонд. Рідина в цей період вводять внутрішньовенно.
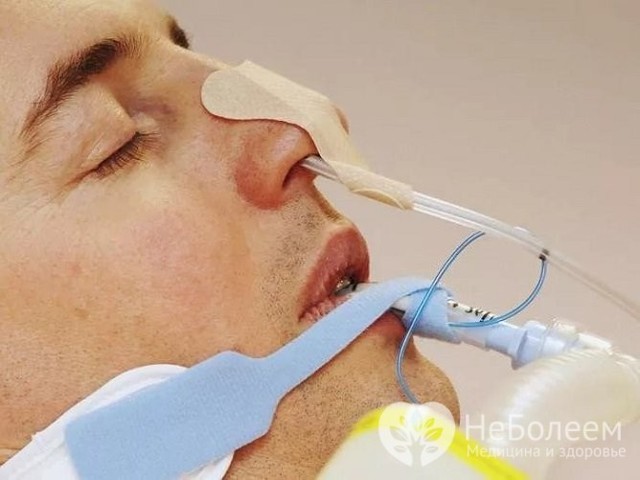 Лікування гострого холециститу проводиться в умовах хірургічного відділення
Лікування гострого холециститу проводиться в умовах хірургічного відділення
Після стихання ознак гострого запалення зонд видаляють, і пацієнту на кілька діб призначають водно-чайну паузу, а потім дієту № 5а за Певзнером. Через 3-4 тижні після стихання всіх симптомів захворювання раціон розширюється, і пацієнта переводять на дієту № 5.
Дієта при гострому холециститі – один з основних методів лікування. Часті прийоми їжі невеликими порціями сприяють хорошому відтоку жовчі.
Для зменшення навантаження на печінку і жовчовивідну систему в раціоні розумно скорочують вміст тваринних жирів, приправ і ефірних масел.
Західні фахівці по-іншому підходять до організації дієти при гострому холециститі. Вони також обмежують вміст жирів у раціоні, але рекомендують приймати їжу не частіше 2-3 разів на день з обов’язковим 12-16-годинним перервою в нічний час.
Консервативне лікування гострого холециститу включає виконання паранефральної новокаїнової блокади за Вишневським з метою зняття гострого больового синдрому, а також призначення спазмолітичних і антибактеріальних препаратів.
У 90-95% пацієнтів до обструкції жовчної протоки призводить зрощення (камінь). В інших випадках порушення відтоку жовчі відбувається через набряк стінок жовчної протоки, викликаний запальним процесом або закупоркою його паразитами, пухлиною.
Після купірування симптомів гострого холециститу при наявності в жовчному міхурі конкрементів рекомендована літотрипсія, тобто розчинення каменів (препаратами урсодезоксихолевої і хенодезоксихолевої кислот).
 Дієтотерапія – важлива складова лікування гострого холециститу
Дієтотерапія – важлива складова лікування гострого холециститу
Хірургічне лікування гострого холециститу проводиться за наступними показниками:
- екстрені – розвиток ускладнень (перитоніт і т. п.);
- термінові – неефективність консервативної терапії, що проводиться протягом 1-2 діб.
Суть операції полягає у видаленні жовчного міхура (холецистектомія). Вона виконується як традиційним відкритим, так і лапароскопічним методом.
Можливі наслідки і ускладнення
Гострий холецистит – це небезпечне захворювання, яке за відсутності кваліфікованої допомоги може призводити до розвитку таких ускладнень:
- емпієма (гостре гнійне запалення) жовчного міхура;
- перфорація стінки жовчного міхура з формуванням околопузирного абсцесу або перитоніту;
- жовчнокам’яна непрохідність кишечника (перекриття просвіту тонкої кишки мігруючими з жовчного міхура конкрементами значного розміру);
- емфізематозний холецистит (розвивається в результаті інфікування жовчі газотвірними бактеріями – клостридії).
Після видалення жовчного міхура у незначної частини пацієнтів розвивається постхолецистектомічний синдром, що виявляється частим рідким стільцем. Швидко домогтися нормалізації в цьому випадку допомагає дотримання дієти. Тільки у 1% прооперованих хворих діарея носить стійкий характер і вимагає медикаментозного лікування.
Прогноз
Прогноз при неускладнених формах гострого холециститу за умови надання своєчасної медичної допомоги в цілому сприятливий. Гострий некалькульозний холецистит зазвичай закінчується повним одужанням і лише в невеликому відсотку випадків переходить в хронічну форму, ймовірність хронізації гострого холециститу значно вища.
Прогноз різко погіршується при розвитку ускладнень (перитоніт, околопузирний абсцес, емпієма). Імовірність летального результату в цьому випадку становить, за різними даними, 25-50%.
Профілактика
Профілактика гострого холециститу включає наступні заходи:
- дотримання правил здорового харчування (обмеження жирів і спецій, прийом їжі невеликими порціями, вечеря не пізніше, ніж за 2-3 години до сну);
- відмова від зловживання алкогольними напоями;
- достатня фізична активність протягом дня;
- дотримання водного режиму (протягом доби слід випивати не менше 1,5 л рідини);
- уникнення психоемоційних стресів і фізичних перевантажень;
- нормалізація маси тіла;
- своєчасна діагностика і лікування глистових інвазій (лямбліозу, аскаридозу).
Відео з YouTube по темі статті:
Холецистит: симптоми, ознаки, лікування. Як лікувати холецистит
Холециститом називають запальне захворювання, при якому вражається стінка жовчного міхура, змінюються біохімічні та фізичні властивості жовчі.
З цим захворюванням часто стикаються і хірурги (з гострою формою холециститу), і терапевти (з хронічним холециститом). В останні десятиліття медична статистика відзначає стійку тенденцію до наростання захворюваності на цю недугу.
Причини холециститу
Запалення в жовчному міхурі може виникати з різних причин. Основними з них є:
 утворення каменів, які постійно пошкоджують слизову і можуть перешкоджати нормальному желчеоттоку;
утворення каменів, які постійно пошкоджують слизову і можуть перешкоджати нормальному желчеоттоку;- дієтичні (зловживання жирними, висококалорійними і смаженими стравами, алкоголем, безладне харчування);
- психоемоційне перенапруження;
- обтяжена спадковість;
- аномальна (часто вроджена) форма жовчного міхура (різні перетяжки, вигини, перегородки, які призводять до порушень желчеоттока);
- гормональний дисбаланс і гормональні засоби (включаючи прийом гормональних контрацептивів, препаратів, які використовуються під час ЕКЗ);
- алергія (наприклад, харчова);
- імунні розлади;
- ліки (каменеутворення сприяють циклоспорин, клофібрат, октреотид);
- різке схуднення;
- інфекційні агенти (бактерії, паразити, віруси), які можуть проникати в жовчний міхур з уже наявних в організмі вогнищ хронічної інфекції.
Інфекційні фактори потрапляють в жовчний міхур і протоки разом з лімфою (лімфогенний шлях), кров’ю (гематогенний шлях) і з дванадцятипалої кишки (висхідний шлях).
Запалення, яке виникає в жовчному міхурі, може не позначатися на функціях цього органу, але може і порушувати як концентраційну, так і рухову функції (аж до повністю нефункціонуючого або «відключеного» міхура).
Класифікація холециститу
За перебігом холецистит підрозділяється на:
Як гострий, так і хронічний холецистит може виявитися:
- калькульозним (тобто асоційованим із формуванням в міхурі каменів, його частка досягає 80%);
- безкам’яним (до 20%).
У молодих пацієнтів, як правило, виявляється безкам’яний холецистит, але починаючи з 30-річного віку частота верифікації калькульозного холециститу стрімко зростає.
У перебігу хронічного холециститу стадії загострення перемежовуються зі стадіями ремісії (стихання і клінічних, і лабораторних проявів активності).
Симптоми холециститу
У невеликої частини хворих холецистит може бути безсимптомним (його хронічний варіант), у них відсутні чіткі скарги, тому діагноз часто верифікується випадковим чином під час обстеження.

Але все-таки в більшості випадків хвороба має яскраві клінічні прояви. Найчастіше вони маніфестують після якоїсь дієтичної похибки (застілля, вживання смажених страв, алкоголю), психоемоційного перенапруження, тряскою їзди або зайвого фізичного навантаження.
Всі ознаки холециститу можна об’єднати в наступні синдроми:
- больовий (тупа або гостра біль, локалізується, як правило, в правому підребер’ї, але іноді вона виникає і в надчеревній ділянці, і в лівому підребер’ї, може віддавати в праве плече, шию, під лопатки);
- диспепсичний (здуття живота, гіркий присмак у роті, нудота з блювотою, різні розлади стільця, відчуття важкості у верхній правій частині живота, непереносимість жирного);
- інтоксикаційний (слабкість, підвищення температури, зниження апетиту, м’язова ломота і ін.);
- синдром вегетативних порушень (головні болі, пітливість, передменструальне напруження та ін.).
У пацієнтів можуть спостерігатися далеко не всі перераховані симптоми. Їх вираженість варіює від ледь відчутного (при уповільненому хронічному перебігу) до майже нестерпного (наприклад, у разі жовчної коліки – раптового нападу інтенсивних болів).
Ускладнення холециститу
Наявність будь-якого холециститу завжди загрожує можливим розвитком ускладнень. Деякі з них дуже небезпечні і вимагають невідкладного оперативного втручання. Так, в результаті холециститу у хворих можуть виникнути:
- емпієма жовчного міхура (його гнійне запалення);
- омертвіння стінки (некроз) жовчного міхура через запалення і тиску на нього камінням;
- перфорація стінки (освіта в ній отвору) як наслідок некрозу, в результаті його вміст опиняється в черевній порожнині пацієнта і веде до запалення очеревини (перитоніту);
- формування свищів між міхуром і кишкою, міхуром і нирковою мискою, міхуром і шлунком (результат некротичних змін стінки жовчного міхура);
- «відключений» (непрацюючий) жовчний міхур;
- перихолецистит (перехід запалення на поруч розташовані тканини і органи);
- холангіт (поширення запалення на внутрішньо- і позапечінкові жовчовивідні протоки різного калібру);
- закупорка жовчовивідних проток;
- «фарфоровий» жовчний міхур (результат відкладення в стінці міхура солей кальцію);
- вторинний біліарний цироз (наслідок тривалого калькульозного холециститу);
- рак жовчного міхура.
Діагностика холециститу
Для точного визначення діагнозу далі пацієнта зазвичай відправляють обстежитися. Виявити холецистит допомагають наступні діагностичні методи:
- гемограмма (при активності захворювання виявляються ознаки запалення: лейкоцитоз, тромбоцитоз, прискорення ШОЕ);
- біохімічні тести крові (при загостренні можуть виявлятися маркери холестазу – підйом лужної фосфатази, білірубіну, гамма-глутамілтрансферази, підвищуються гострофазові запальні білки – СРБ, гаптоглобін і ін.);
- аналіз сечі (після нападу в ній можуть бути присутніми жовчні пігменти);
- ультразонографія (дослідження оцінює величину жовчного міхура, наявність в ньому деформацій, каменів, пухлин, однорідність жовчі, стан його стінок і тканин навколо нього, при гострому холециститі стінки розшаровуються, з’являється їх «подвійний контур», а при хронічному товщають, іноді для уточнення функціональних розладів це дослідження доповнюють пробою з жовчогінним сніданком);
- МРТ / КТ (діагностичні можливості безконтрастних оглядових досліджень схожі з ультразонографією, більшою інформативністю відрізняється МРТ-холангіографія, яка аналізує стан і прохідність проток, крім частини ускладнень холециститу);
- ендоскопічна ультразонографія (метод поєднує фіброгастродуоденоскопію і ультразонографію, так як діагностичний датчик поміщений на ендоскоп, він краще візуалізує стан жовчовивідних шляхів);
- дуоденальне зондування (результати методу побічно свідчать про холециститі, якщо в міхуровій порції зібрана жовч мутна з пластівцями, присутні паразити);
- посів жовчі (виявляє хвороботворні мікроорганізми, уточнює їх вид і чутливість до різних антибактеріальних ліків);
- оглядова рентгенографія живота (просте дослідження може підтвердити перфорацію запаленого жовчного міхура, його звапніння, виявити деякі камені);
- холецистографія – рентгенологічний контрастний метод, в ході якого контраст вводять прямо в вену або через рот (виявляє камені, «відключений» міхур, функціональні порушення, але після повсюдного впровадження в рутинну практику ультразонографії застосовується вкрай рідко);
- ретроградна холангіопанкреатографія (дозволяє встановити ускладнення – закупорку протокової системи і навіть витягти деякі камені);
- холесцінтіграфія з технецієм (радіоізотопна методика показана для верифікації гострого холециститу і виключення «відключеного» міхура);
- гепатохолецістографія (радіоізотопна діагностична процедура для уточнення типу функціональних розладів);
- мікроскопія калу для виявлення яєць або фрагментів глистів, цист лямблій;
- імунологічні (ІФА) і молекулярно-генетичні аналізи (ПЛР) для виявлення паразитів.
Лікування холециститу
Лікарська тактика визначається формою холециститу, його стадією і вагою. Гострі форми недуги лікують виключно в стаціонарі. При хронічних варіантах без госпіталізації можуть обійтися пацієнти з легкими і неускладненими формами без інтенсивного больового синдрому.
Лікувальні заходи можуть бути консервативними і радикальними (хірургічними).
Консервативне лікування
В основному його застосовують у разі хронічних варіантів недуги. Можливі безопераційні методи включають:
- дієту;
- лікарську терапію;
- екстракорпоральна літотрипсія (ударно-хвильова).

Харчування хворих в гостру фазу процесу неодмінно має бути щадним і дробовим. В особливо серйозних випадках іноді навіть вдаються до кількох «голодних» днів, протягом яких допускається лише вживання рідин (неміцного теплого чаю, відвару шипшини, розведених ягідних або фруктових соків тощо).
Далі всі продукти відварюють або готують за допомогою пароварки, а потім протирають. Гасіння і запікання до настання ремісії забороняються. З харчування забираються всі жирні страви і продукти (молочні, свинина, гусятина, баранина, качка, червона риба, сало, кондитерські креми тощо), копчення, консерви, гострі приправи, солодощі, какао і кофеїнсодержащі напої, шоколад, яєчні жовтки, здоба. Вітаються слизові супи, протерті каші, овочеві, рибні, м’ясні або круп’яні суфле, пудинги, кнелі, парові котлети, киселі, муси, білкові омлети.
Дозволяються вершкове (в якості джерела захисника слизових – вітаміну А) і рослинні масла (соєве, кукурудзяне, рослинне, бавовняне, оливкове тощо). Всі напої і страви повинні подаватися пацієнту теплими, так як холод може бути причиною болісного больового нападу.
Після настання довгоочікуваної ремісії дозволяють запікання і тушкування, продукти перестають протирати, включають в дієту свіжі ягоди, зелень, овочі, фрукти. Для поліпшення складу жовчі і зниження її здатності до каменеутворення показана харчова клітковина. Нею багаті зернові (гречка, овес, ячмінь тощо), ламінарія, висівки, овочі, водорості, фрукти.
Лікарське лікування холециститу
Під час загострення будь-якого холециститу хворим рекомендуються:
- антибіотики, що проникають у жовч в достатніх для знищення інфекції концентраціях (доксициклін, ципрофлоксацин, еритроміцин, оксацилін, рифампіцин, зиннат, лінкоміцин тощо);
- антибактеріальні засоби (бісептол, невіграмон, фуразолідон, нитроксолін тощо);
- протипаразитарні ліки (в залежності від природи паразита призначають – макмірор, метронідазол, тиберал, Немозол, більтріцід, вермокс тощо);
- дезінтоксикаційні засоби (розчини Рінгера, глюкози, реамберин тощо);
- ненаркотичні анальгетики (баралгін, спазган, триган Д, брав тощо);
- спазмолітики (папаверин, галідор, мебеверін, но-шпа, бускопан тощо);
- паранефральна новокаїнова блокада (при нестерпних болях, якщо вони не знімаються іншими ліками);
- засоби для стабілізації вегетативної нервової системи (еленіум, пустирник, еглоніл, мелипрамін, бензогексоній тощо);
- протиблювотні ліки (домперидон, метоклопрамід тощо);
- імуномодулятори (імунофан, полиоксидоній, натрію нуклеїн, лікопид, тимоптин тощо).
Після купірування запалення в разі калькульозного холециститу деяким хворим намагаються розчинити камені за допомогою медикаментів. Для цього лікарі виписують їм кошти з урсодезоксихолевою або хенодезоксихолевою кислотою (урсофальк, хенофальк, урдокса, урсосан тощо).
Краще не приймати ці препарати самостійно, так як вони можуть бути дієвими лише у 20% пацієнтів. До їх прийому є певні чіткі свідчення, які може визначити тільки кваліфікований фахівець. Для кожного хворого оптимальні дози ліків встановлюють індивідуально.
Вони повинні прийматися досить довго (близько року) і регулярно. Лікування здійснюється під лікарським і лабораторним контролем (періодично потрібно визначати біохімічні параметри крові, виконувати УЗД).
Самолікування загрожує розвитком панкреатиту (запалення підшлункової залози), закупоркою жовчовивідних шляхів, інтенсивними болями, сильними проносами.
У фазу ремісії бескаменного холециститу пацієнтам можна почати курс жовчогінних препаратів. Але для цього доцільно мати інформацію про тип функціональних розладів. Арсенал сучасних жовчогінних надзвичайно багатий.
Хворим рекомендуються хофитол, одестон, оксафенамід, Тиквеол, холензим, никодин, гепатофальк, розторопшу, пижмо, рутки, барбарис, бессмертнік, Галстену, холагогум, солі магнію, ксиліт тощо.
При наявності підтверджених каменів в будь-якому фрагменті біліарної системи (жовчних протоках або жовчному міхурі) жовчогінні небезпечні.
Екстракорпоральна літотрипсія (ударно-хвильова)
Камені руйнуються генерацією спеціальних установок ударними хвилями. Методика можлива лише при холестериновому складі каменів і збереженій скоротливій здатності міхура.
Нерідко її поєднують з лікарською літолітичною (препарати Хено і урсодезоксихолевої кислоти) терапією, яка потрібна для усунення фрагментів каменів, що утворилися в результаті екстракорпоральної літотрипсії.
В Україні дана методика використовується досить рідко.
Хірургічне лікування холециститу
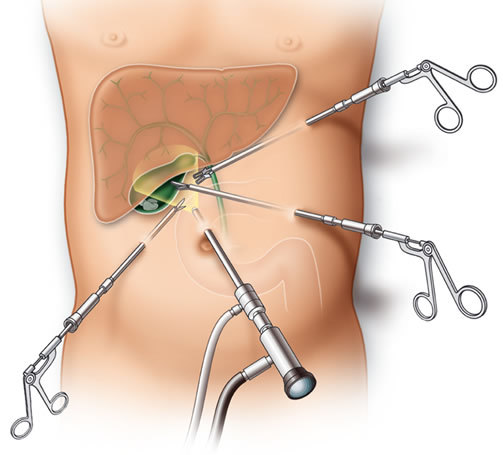
При неефективності зазначених консервативних методів, нефункціонуючому міхурі, серйозному гострому захворюванні, постійних загостреннях, частих жовчних кольках, появі ускладнень лікування може бути лише оперативним. Хірурги виконують видалення ураженого запаленням жовчного міхура (холецистектомія). Залежно від доступу і способу проведення холецистектомія буває:
- традиційна з розрізом черевної стінки і широким відкритим доступом (краща при ускладненому перебігу, але більш травматична, після неї пацієнти довше відновлюються, більше післяопераційних проблем у порівнянні з наступними двома видами);
- лапароскопічна (вважається переважним варіантом, доступ до міхура забезпечується кількома проколами, через них вводять потрібний інструмент та відеокамеру, її легше переносити, пацієнти краще реабілітуються і раніше виписуються з клініки);
мініхолецистектомія (відрізняється мінідоступом, чия довжина не більше 5 сантиметрів, є проміжним способом, оскільки присутні елементи «відкритої» техніки).
Гострий холецистит – причини і лікування медикаментами, дієтою, хірургічним методом
Швидко і бурхливо розвивається запалення жовчного міхура, яке носить назву гострий холецистит. Захворювання, що виникло вперше, закінчується повним одужанням при адекватному лікуванні. При повторенні нападів діагностують хронічний перебіг хвороби. З віком ймовірність захворіти холециститом збільшується, в більшій мірі патології схильні жінки, ніж чоловіки. У зоні ризику – вагітні, які приймають гормональні препарати і страждають ожирінням.
Гострий холецистит – причини
Гостре запалення жовчного міхура характеризується порушенням руху в організмі жовчі через блокаду її відтоку.
У більшості випадків розвиток патології поєднується з наявністю каменів (до 95% захворювань), а у 60% хворих спостерігається бактеріальне зараження: кишкові палички, коки, сальмонели в жовчі.
Різні провокуючі фактори можуть викликати холецистит, причини недуги називають такі:
- інфекція, бактеріальна флора в жовчі;
- склероз стінок міхура або атрофія;
- перегин органу і подальший відтік жовчі;
- зміна стінок міхура через вік;
- панкреатичний сік у міхурі, занедбаність ферментів підшлункової;
- неправильне харчування – жирна, гостра їжа і непомірність в їжі;
- закупорка жовчної протоки або пошкодження стінок твердими утвореннями.
Безкам’яний холецистит
Залежно від присутності каменів – біліарних конкрементів – запалення жовчного міхура підрозділяється на калькульозний (з камінням) і некалькульозний. Остання патологія більш рідкісна. Як правило, безкам’яний холецистит має хронічну форму, а якщо гострий, то пов’язаний з попаданням збудника безпосередньо в жовчний міхур при запальних процесах у кишечнику. Викликається патологія такими факторами, як:
- паразитарне інфікування органу;
- наявність бактерій;
- вірусне захворювання;
- кишкова паличка;
- стафілокок, ентерокок;
- протей.
Калькульозний холецистит
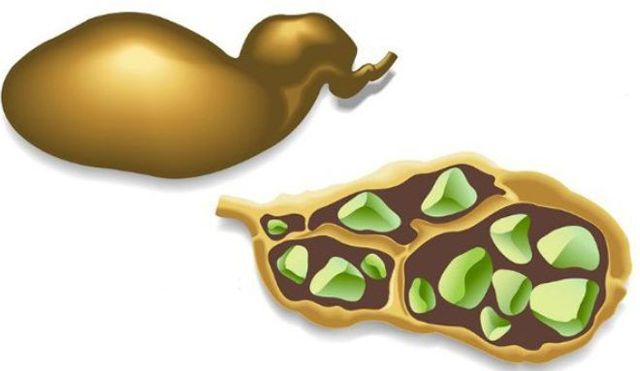
Через хімічний дисбаланс в організмі в міхурі і його протоках формуються тверді освіти – камені. Вони травмують жовчні протоки, викликаючи біль, дискомфорт, запалення і провокуючи гострий холецистит. Причини жовчнокам’яної хвороби, яка призводить до патології міхура:
- зайва вага;
- ускладнення від швидкого схуднення;
- прийом оральних контрацептивів;
- цукровий діабет;
- похилий вік;
- споживання ліків, що знижують в крові рівень холестерину та ін.
Гострий холецистит – симптоми
Як правило, гострий холецистит проявляється після прийому шкідливої їжі, пережитого стресу або прийому алкоголю. Організм різко реагує на негативні фактори.
Зниженим тиском, коліками, блювотою, здуттям живота та іншими ознаками він повідомляє про те, що почалося запалення жовчного міхура, симптоми якого важко не помітити. Виразність симптоматики залежить від стадії захворювання.
Специфічні ознаки гострого холециститу, що відрізняють його від інших хвороб і допомагають діагностувати патологію:
- Якщо натискати на зону між ніжками грудино-ключично-соскоподібного м’яза, з’являються больові відчуття.
- При глибокій пальпації пацієнт не здатний вдихнути.
- Під час промацування правій підреберній зоні на вдиху з’являється біль.
- Виникає захисне напруження м’язів живота.
- Хворобливість в момент постукування ребром долоні реберної дуги з правого боку (місце знаходження міхура).
Скарги при гострому холециститі
При виникненні патологічного стану, хворий відчуває нездужання. Серед неприємних симптомів, на які скаржаться: гіркота в роті, нудота, блювота з домішкою жовчі, після якої не настає полегшення.
Можливий рідкий стілець при гострому холециститі, виникнення жовтяниці і подальше збільшення жовчного міхура, підвищення температури тіла (до 40 градусів).
Але найголовніша скарга і основні ознаки гострого холециститу – що не проходять колікоподібні болі.
Характер і локалізація болю при гострому холециститі

Захворювання починається різким приступом. Болі при гострому холециститі виникають, як правило, в правій підреберній області, можуть з’являтися в епігастрії. Неприємні відчуття тривалий час не проходять, іррадіють догори в лопатку і праве плече, шию, надключичну область, спину. Болі накочуються нападами:
- виникають в нічний час або вранці;
- стають сильнішими, але припиняються через деякий час (від 30 до 60 хвилин);
- напад важко переноситься людиною, який змушений приймати незручну позу, підтягувати ноги до живота і намагатися зігріти запалене місце.
Чим небезпечний холецистит?
Напад гострого холециститу проходить, як правило, протягом кількох днів, але інфекції і сепсис можуть викликати ускладнення. Іноді в процесі розвитку хвороби відбувається прорив стінки міхура.
В результаті виникає запалення або утворюється міхурово-кишковий свищ. Проведена не в свій час діагностика патології, відсутність належної терапії підвищують ймовірність того, що почнуть розвиватися ускладнення гострого холециститу.
Найпоширеніші з них:
- панкреатит – запалення підшлункової;
- холангіт – патологія жовчних проток;
- околопузирний абсцес;
- емпієма (нагноєння), гангрена або перфорація жовчного міхура;
- жовчні свищі;
- гнійний розлитий перитоніт;
- жовтяниця.
Гострий холецистит – діагностика
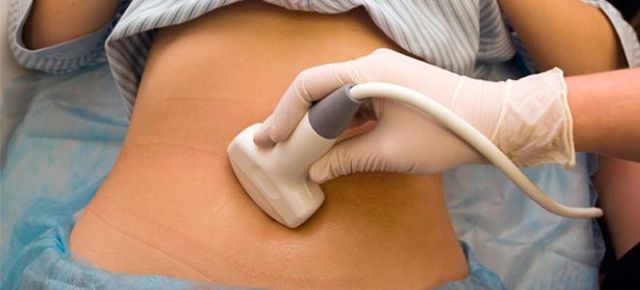
Хворі, які звернулися з гострим болем до лікаря після яскравих ознак холециститу, як правило, госпіталізуються, поміщаються в стаціонар. Це обумовлено клінічною схожістю симптомів з апендицитом. У лікарні проводиться диференціальна діагностика гострого холециститу. Результат отримують після ряду обстежень, до яких входять лабораторні та інструментальні методи. Діагностика не викликає ускладнень і включає:
- аналіз крові (загальний), що виявляє наявність запалення;
- біохімічний аналіз крові;
- УЗД черевної порожнини, що дозволяє досліджувати жовчний міхур, його обсяг;
- аналіз сечі;
- рентгенографія оглядова – при підозрі на перитоніт.
Якщо діагностовано гострий холецистит, лікування має на увазі екстрену госпіталізацію і негайну (в перші 24-48 годин) евакуацію шлункового вмісту. Для цього використовують назогастральний зонд. Пацієнту показаний суворий постільний режим.
На кілька діб йому відмовляють в їжі, рідини в організм вводяться внутрішньовенно. Разом з цим прописують медикаментозне лікування. Згодом хворого переводять на дієту, яка є основним методом лікування.
Правильний режим харчування сприяє хорошому відтоку жовчі.
Гострий холецистит – невідкладна допомога
Гострий холецистит, симптоми і лікування якого визначаються за допомогою лікаря, повинен спостерігатися в стаціонарі. Але не всі звертаються за медичною допомогою при перших ознаках патології, вважаючи за краще перші дні відлежуватися вдома. Це загрожує ускладненнями.
Долікарську допомогу при гострому холециститі важливо надавати з обережністю. Хворому не можна нагрівати запалене місце, приймати гарячу ванну, самостійно вживати знеболюючі препарати. Екстрена допомога повинна бути спрямована на забезпечення людині спокою до приїзду медиків.
Необхідно:
- забезпечити йому горизонтальне положення;
- захистити від напруг (емоційних і фізичних);
- для зниження нападів нудоти дати відвар м’яти;
- в область правого підребер’я покласти холод, але не довше, ніж на 15 хвилин.
Гострий холецистит – клінічні рекомендації
Гострий холецистит – серйозна патологія, але якщо вона вчасно виявлена, можливе проведення консервативної терапії. Коли запалення жовчного міхура діагностовано у дітей, застосовують зазвичай немедикаментозне лікування.
Воно включає дієту, особливі фізичні вправи, перебування в санаторії для відновлення організму. Особливо корисно перебування на курортах мінеральних вод. У складних випадках терапія має на увазі прийом медикаментів, можливе хірургічне втручання.
Лікування проводиться на амбулаторному рівні.
Гострий холецистит – препарати
Прийом лікарських засобів при лікуванні патології показаний у різних випадках – коли хвороба перебуває на початковій стадії, наприклад, в міхурі присутні камені, але не викликають великого дискомфорту, і коли є ускладнення. Від запальних процесів та загального стану хворого залежить подальше лікування. За допомогою ліків лікарі намагаються зняти запалення, нормалізувати склад жовчі та забезпечити її нормальний відтік. Медикаментозна терапія має на увазі:
- Спазмолітичні препарати в першу добу нападу для зняття болю (Папаверин, Но-шпа, Димедрол).
- Антибіотики при гострому холециститі (Ампіцилін, Тетрациклін, Цефзолін). Їх можна замінити на сульфаніламідні, якщо перші не переносяться пацієнтом (Сульфазин, Фталазол, Сульгин). Вони мають протимікробну дію.
- Дезінтоксикація організму за допомогою препаратів. У перший час перебування в лікарні вводяться інфузійні засоби (плазма, Декстран, розчин Рінгера, Реополиглюкін).
- Жовчогінні засоби, рослинні і синтетичні (урсола, Урсосан, ФЕБІХОЛ, листя кропиви, коріння лопуха, екстракт артишоку).
- Купірування симптомів патології. Літотрипсія при виявленні каменів в міхурі (розчинення їх).
Гострий холецистит – операція
За деякими свідченнями проводиться хірургічне лікування запалення жовчного міхура. Розвиток ускладнень вимагає екстреного втручання, також операція проводиться при неефективності запропонованої терапії.
Блокувати гострий ускладнений холецистит і повністю забути про нього можна тільки видаливши жовчний міхур. Операція виконується традиційним відкритим і лапароскопічним методом.
Як правило, якщо діагностований гострий флегмонозний холецистит, одна з різновидів патології, що веде до гангрени, хворого відразу кладуть на стіл до хірурга.
Дієта при гострому холециститі
Під час лікування і в подальшому хворий з холециститом повинен дотримуватися особливого режиму харчування. Дієта в даному випадку є не тільки профілактикою розвитку захворювання, але й успішним методом терапії.
При тяжкому перебігу хвороби дієта при гострому запаленні жовчного міхура має на увазі повне голодування (в перші дні після нападу). Дозволено пити тільки соки, відвар шипшини, чай без цукру.
Після цього хворий переходить на дієту №5 – протизапальний варіант харчування. Рекомендації такі:
- Вуглеводи обмежені 200 г на добу. Мається на увазі прийом простих вуглеводів: джемів, цукру, меду, варення.
- Кількість білків знижено до 80 г. Жирів – стільки ж.
- Калорійність денного раціону – близько 1600 ккал. Рідини споживається до 2,5 л.
- Дотримується принцип дієти з частим харчуванням.
- Їжа повинна бути приготовлена без солі.
- Всі продукти подаються в перетертій формі: у вигляді пюре, супів, суфле.
У списку заборонених інгредієнтів:
- бобові;
- капуста;
- солоні продукти;
- гриби, в тому числі бульйони;
- кислі фрукти і ягоди;
- ковбаси;
- тушковане м’ясо;
- сир;
- какао.
Основу харчування складають:
- нежирна яловичина і курка;
- риба на пару;
- вегетаріанські супи;
- сухарі;
- кисломолочні продукти;
- вівсяна, рисова, пшенична каші;
- овочі;
- киселі;
- сухофрукти.
З солодкого можна вживати:
- мед;
- цукор;
- зефір;
- мармелад;
- додавати підсолоджувачі в напої.
Щоб надалі не турбував гострий холецистит, необхідно дотримуватися раціонального харчування і після терапії. У більшості випадків при дотриманні дієти та консервативного медикаментозного лікування вдається добитися ремісії. Прийом будь-яких препаратів (знеболюючих, жовчогінних) при запаленні жовчного міхура повинен контролюватися лікарем.
Гострий холецистит
Гострий холецистит – запалення жовчного міхура, що характеризується раптово виникаючим порушенням руху жовчі в результаті блокади її відтоку. Можливий розвиток патологічної деструкції стінок жовчного міхура. У переважній більшості випадків (85-95%) розвиток гострого холециститу пов’язане з конкрементами (камінням), більш ніж у половини (60%) пацієнтів визначається бактеріальне зараження жовчі (кишкові палички, коки, сальмонели та ін.).
При гострому холециститі симптоматика виникає один раз, розвивається і, при адекватному лікуванні, зникає, не залишаючи виражених наслідків. При багаторазовому повторенні гострих нападів запалення жовчного міхура говорять про хронічному холециститі.
Гострий холецистит частіше розвивається у жінок, ризик його виникнення збільшується з віком. Є припущення про вплив гормонального фону на розвиток холециститу.
Причини холециститу:
- ушкодження стінок міхура твердими утвореннями (каміння), закупорка камінням жовчної протоки (калькульозний холецистит);
- зараження жовчі бактеріальною флорою, розвиток інфекції (бактеріальний холецистит);
- закид ферментів підшлункової залози в жовчний міхур (ферментативний холецистит).
У всіх випадках розвиток запалення в стінках жовчного міхура викликає звуження просвіту жовчної протоки (або його обтурацію конкрементом) і застій жовчі, яка поступово загусає.
Гострий холецистит підрозділяється за формою на катаральну і деструктивні (гнійні). Серед деструктивних форм, в свою чергу, виділяють флегмонозну, флегмонозно-виразкову, гангренозну і перфоративну, в залежності від стадії запального процесу.
Основним симптомом є жовчна колька – гостра виражена біль у правому підребер’ї, верхній частині живота, можливо, яка іррадіює в спину (під праву лопатку). Рідше іррадіація відбувається в ліву половину тіла. Випереджати виникнення жовчної кольки може прийом алкоголю, гострої, жирної їжі, сильний стрес.
Крім больового синдрому, гострий холецистит може супроводжуватися нудотою (аж до блювоти з жовчю), субфебрильною температурою.
У легких випадках (без наявності каменів у жовчному міхурі) гострий холецистит протікає швидко (5-10 днів) і завершується одужанням.
При приєднанні інфекції розвивається гнійний холецистит, у осіб з ослабленими захисними силами організму здатний перейти в гангрену і перфорацію (прорив) стінки жовчного міхура.
Ці стани можуть призвести до летального результату і вимагають негайного оперативного лікування.
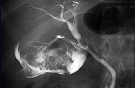
Гострий холецистит (холангіографія)
Для діагностики важливо виявлення порушень в дієті або стресових станах під час опитування, присутність симптомів жовчної кольки, пальпація черевної стінки. Аналіз крові показує ознаки запалення (лейкоцитоз, висока ШОЕ), диспротеїнемію та білірубінемію, підвищення активності ферментів (амілази, амінотрансфераз) під час біохімічного дослідження крові і сечі.
При підозрі на гостре запалення жовчного міхура обов’язково призначається УЗД органів черевної порожнини. Воно виявляє збільшення органу, наявність або відсутність каменів у жовчному міхурі та жовчному протоку.
При ультразвуковому обстеженні запалений жовчний міхур має потовщені (більше 4 мм) стінки з подвійним контуром, можуть відзначатися розширення жовчних проток, позитивний симптом Мерфі (напруга міхура під ультразвуковим датчиком).
Детальну картину органів черевної порожнини дає комп’ютерна томографія. Для детального дослідження жовчних проток застосовують методику ЕРХПГ (ендоскопічна ретроградна холангіопанкреатографія).
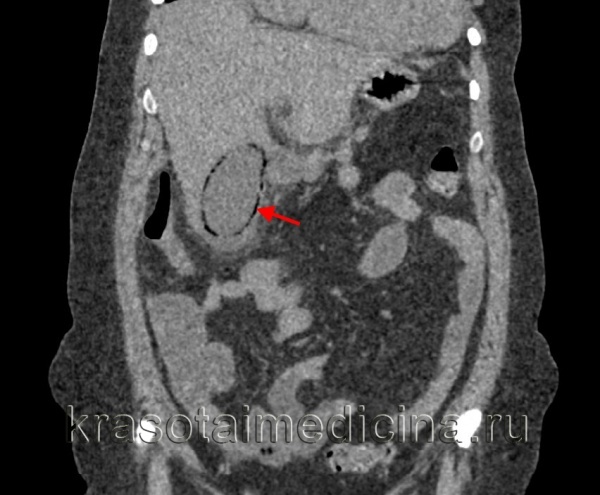
КТ органів черевної порожнини. Гострий емфізематозний холецистит – скупчення газу по периферії у вигляді «обідка».
Диференціальний діагноз
У разі підозри гострого холециститу проводять диференціальну діагностику з гострими запальними захворюваннями органів черевної порожнини: гострий апендицит, панкреатит, абсцесом печінки, проривною виразкою шлунка або 12-палої кишки. А також з нападами сечокам’яної хвороби, пієлонефритом, правостороннім плевритом. Важливим критерієм у диференціальній діагностиці гострого холециститу є функціональна діагностика.
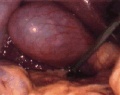
Запалений гіперемований жовчний міхур
У разі первинного діагностування гострого холециститу, якщо не виявлено наявність каменів, протягом не важко, без гнійних ускладнень – лікування здійснюють консервативно під наглядом гастроентеролога.
Застосовують антибіотикотерапію для придушення бактеріальної флори та профілактики можливого інфікування жовчі, спазмолітики для зняття больового синдрому і розширення жовчних проток, дезінтоксикаційну терапію при вираженій інтоксикації організму.
При розвитку тяжких форм деструктивного холециститу – хірургічне лікування (холецистотомія).
У разі виявлення каменів у жовчному міхурі найчастіше також пропонується видалення жовчного міхура. Операцією вибору є холецистектомія з мінідоступу.
При протипоказаннях до проведення операції та відсутності гнійних ускладнень можливо використовувати методи консервативної терапії, але варто мати на увазі, що відмова від оперативного видалення жовчного міхура з великими конкрементами загрожує розвитком повторних нападів, переходом процесу в хронічний холецистит і розвитком ускладнень.
Всім хворим на гострий холецистит показана дієтотерапія: 1-2 дні лише вода (можна солодкий чай), після чого дієта №5А. Хворим рекомендована їжа, свіжоприготовлена на пару або варена в теплому вигляді.
Обов’язковий відмова від продуктів, що містять велику кількість жирів, від гострих приправ, здоби, смаженого, копченого. Для профілактики запорів рекомендована відмова від їжі, багатої на клітковину (свіжі овочі та фрукти), горіхи.
Категорично заборонені спиртовмісні та газовані напої.
Варіанти хірургічних втручань при гострому холециститі:
- лапароскопічна холецистотомія;
- відкрита холецистотомія;
- чрезкожна холецистостомія (рекомендовано для літніх і ослаблених пацієнтів).
Профілактика полягає в дотриманні норм здорового харчування, обмеження вживання алкоголю, великих кількостей гострої та жирної їжі. Також вітається фізична активність – гіподинамія є одним з факторів, які сприяють застою жовчі та формуванню конкрементів.
Прийом їжі краще здійснювати відповідно до режиму, не рідше ніж кожні 4 години. Обов’язково вживати достатню кількість рідини (від півтора літрів), не переїдати на ніч. Несприятливими для здоров’я жовчного міхура також є ожиріння, кишкові паразити (аскариди, лямблії), сильні стреси.
Легкі форми гострого холециститу без ускладнень, як правило, закінчуються швидким одужанням без помітних наслідків. При недостатньо адекватному лікуванні гострий холецистит може стати хронічним.
У разі розвитку ускладнень ймовірність летального результату дуже велика – смертність від ускладненого гострого холециститу досягає майже половини випадків.
При відсутності своєчасної лікарської допомоги розвиток гангрени, перфорацій, емпієми жовчного міхура відбувається дуже швидко і загрожує летальним результатом.
Видалення жовчного міхура не призводить до помітного погіршення якості життя пацієнтів. Печінка продовжує виробляти необхідну кількість жовчі, яка надходить прямо в дванадцятипалу кишку.
Однак після видалення жовчного міхура може розвинутися постхолецистектомічний синдром.
Перший час у хворих після холецистотомії може відзначатися більш частий і м’який стілець, але, як правило, з часом ці явища зникають.