Лікарі пересадили штучний орган
Які «запасні частини» для людини можуть з’явитися найближчим часом? Заводи з виробництва печінки і нирок – фантастика чи реальність? Які перспективи у регенеративної медицини? За відповіддю на ці питання кореспондент пішов в лабораторію НДІ молекулярної медицини.
У «чистому блоці» лабораторії відділу біомедичних досліджень – повна стерильність. Потрапити сюди можна тільки в спецкостюмі, після декількох етапів обробки та стерилізації. Спостерігати, як ведуться експерименти, доводиться через товсте скло. У мікроскопі науковий співробітник. У фокусі – планшет з шістьма відділеннями, в кожному з яких – рідке живильне середовище для стовбурових клітин.
– Ці червоні краплі можуть стати частиною біоінженерного органу, – пояснює мені старший науковий співробітник відділу.
Він показує щось, що нагадує безбарвну медузу.
– Це печінка щури, з якої ми «вимили» всі живі клітини, – пояснює він. – Залишився тільки білковий тканинний каркас, за формою нагадує орган. У нього-то ми і будемо підселювати клітини іншої особини (якої буде пересаджена печінка), «зростаючі» зараз в лабораторії. Це дозволить уникнути відторгнення чужорідного тіла.
Лікар: Важливо, щоб діти з ДЦП займалися спортом
Шкіра, кістки, судини, м’язи, трахея, вухо і навіть нирка, печінка, серце – все це вже створено в лабораторіях різних країн. Але більша частина штучних органів поки не здатна повноцінно працювати і тестується тільки на тваринах.
Наприклад, дослідники вирішили виростити легкі, а вчені з Гарвардського університету пересадили щура біоінженерну нирку. Але вона функціонувала не так ефективно, як природний оригінал.
Технологія поки не досконала, підкреслюють фахівці. Важливо, щоб стовбурові клітини «розуміли», куди їм розвиватися в залежності від їх положення в каркасі.
Правильний напрямок для росту їм створює живильне середовище, куди поміщають заготовку. Важливо, щоб клітини не перетворювалися, наприклад, на ракові пухлини.
Ще одна проблема – повноцінна кровоносна система в штучних органах, яку дуже складно відтворити.
Проте відносно нескладні «запасні частини» для людини фахівці вже навчилися робити. Наприклад, в лабораторних умовах створена і успішно пересаджена пацієнту тканеінженерна уретра. Каркасом для неї послужила очищена від клітин трупна артерія, яка відмінно прижилася.
Успіхи в 3D-біопечаті є. Але в найближчі роки фабрик по друку органів очікувати не варто.
– За таким же принципом в цьому році ми провели пересадку трахеї кролику, але пішли далі. Як каркас використовували не донорські органи, а повністю штучну основу, – розповідає науковий співробітник і показує м’яку прозору губку.
– Пластичним і пористим матеріалом виявився відновлений шовк, але також для цих цілей використовується павутина. На нього «посіяли» власні клітини кролика, виділені з кісткового мозку. Потім цю конструкцію спеціальним чином обробили і помістили в біореактор, де клітини прикріпилися до каркасу.
Організм тварини таку трахею НЕ відторгнув, а пересаджений орган почав підлаштовуватися під нові умови.
Перспективи застосування цієї технології величезні: лікування опіків, переломів кісток, хвороби суглобових хрящів, пошкоджень печінки.
Скажімо, якщо у людини обпечена рука, на неї можна буде надіти рукавичку, просочену його ж клітинами. Поступово каркас розсмокчеться, а нова сформована з нанесених клітин шкіра – залишиться.
Якщо зламана нога, можна поставити штучний каркас, в якому будуть клітини, спрямовані на формування тканин кістки і хряща.
Подібні експерименти вже проводилися на мишах: частина лапки виростала у звірка за два тижні. І ця технологія вже досить близька до того, щоб застосовуватися в медичній практиці: в наступному році в НДІ молекулярної медицини хочуть представити тканеінженерний хрящ, який можна буде пересадити людині.

Вчені з Гарварда зуміли зупинити процес старіння у мишей.
Вчені впевнені, що пересадка створених в лабораторії органів увійде в повсякденну практику вже через 10 років, і чималу роль в цьому відіграє технологія 3D-друку. Так, українські дослідники вже до середини березня обіцяють надрукувати на Біопринтері щитовидну залозу.
– Чому саме щитовидка? Це досить простий орган: з одного боку артеріальний вхід, з іншого – венозний вихід, між ними – тканина з клітин.
У лікарів паніка! Ця штука відновлює суглоби в будь-якому віці. Рецепт: 1 …
Найскладніше – довести, що це працює на живому організмі, тієї ж щура, – розповів науковий керівник лабораторії біотехнологічних досліджень. – Щоб підсадити їй надрукований орган, піддамо тварину радіоактивного випромінювання.
Після чого рівень гормонів в організмі впаде. Потім пересадимо відтворену нами конструкцію. І якщо рівень гормонів відновиться, можна буде святкувати прорив.
У медицині 3D-друк застосовується, в основному, для виготовлення протезів. У Голландії літній жінці імплантували створену на принтері титанову щелепу, а в Китаї підлітку вставили 3D-хребець.
Наступний щабель – біопечать – вже дозволяє відтворювати хрящові тканини, шкіру і судини.
Американським вченим навіть вдалося створити за допомогою 3D-біопринтера подобу штучної печінки, яка функціонувала 40 днів.
Вартість Біопринтера змінюється в залежності від моделі: від 250 тисяч гривень до мільйона. Але чим біопечать відрізняється від 3D-протезів і тканеінженерних конструкцій? У пацієнта береться жирова тканина, з якої виділяються стовбурові клітини.
Потім вони перепрограмовуються в потрібні для створення органу типи клітин. З них робляться біочерніла – сфероїди. Це кульки мікронного розміру, що містять в собі до 10 тисяч живих клітин необхідного виду. Далі принтер поміщає їх в основу – товстий шар гідрогелю.
Таким чином, жива тканина створюється відразу, а не формується на каркасі.
Але перед тим як почати друк, потрібно створити 3D-модель органу: віртуально розрізати його на шари, задати в них розподіл клітин різного виду, передбачити розміщення порожнин всередині сфероїдів, з яких утворюються судини.
В результаті виходить зразок тканини, що складається з шарів клітин і гідрогелю.
Цей зразок поміщається в спеціальний біореактор, де орган «дозріває»: сфероїди зрощуються між собою, утворюючи щільний зв’язок, а гідрогель самознищується.
– Органи по складності друку можна розділити на чотири групи: плоскі – наприклад, шкіра, порожнисті трубчасті – судини або уретра, порожнисті нетрубчаті – сечовий міхур або матка, і солідні органи – наприклад, печінка або нирка.
Певні успіхи в 3D-біопечаті досягнуті в перших двох групах: у США проведені доклінічні випробування на тваринах для заміщення шкірних дефектів, а також випробування на тваринах з використанням надрукованого судини в Японії, – розповідає професор, заступник директора НДІ уронефрології і репродуктивного здоров’я людини. – Будь-яка біоінженерна технологія повинна пройти серйозні доклінічні випробування. Труднощів, які можуть виникнути, – сила-силенна, в тому числі і регуляторних. Так що говорити про постачання друку органів на потік передчасно.

Смартфони і планшети визнали небезпечними для хребта.
Закон про звернення біомедичних клітинних продуктів, розмови про який ведуться вже кілька років, не прийнятий досі. Крім того, щоб поставити на потік створення штучних органів, доведеться вносити поправки в закон про трансплантацію – адже там фігурує тільки споріднена трансплантація і пересадка від трупного донора.
Сьогодні будь-яка операція з використанням штучно створених біоінженерних конструкцій проводиться тільки зі схвалення незалежного етичного комітету і вченої ради вищого навчального закладу. Крім того, необхідний дозвіл пацієнта, його родичів і чимала за сумою страховка.
Так що в найближчі роки фабрик по друку органів очікувати не варто.
А що буде через 10 років, залежить від законодавчої бази і адміністративних рішень, вважають в НДІ молекулярної медицини: вчені, лікарі і обладнання для того, щоб «поставити на ноги» біоінженерну індустрію, є.
Недолік донорських органів – одна з основних проблем української трансплантології. За даними міністерства охорони здоров’я, за останні сім років в Україні донорство органів збільшилося вдвічі і становитиме 1400 операцій на рік. Однак щороку потрібно проводити 9 тисяч трансплантацій. Крім того, тільки в 22 регіонах України проводяться пересадки органів.
«Пересадка органів – це нормально»
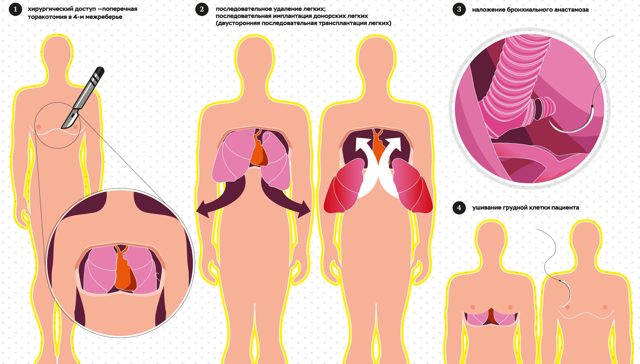
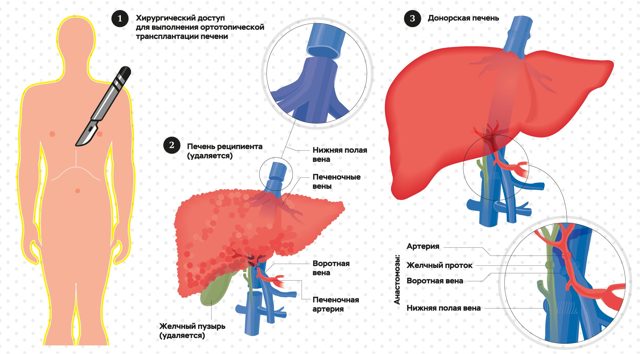
У Києві проведена – вперше в світі – трансплантація відразу трьох органів маленькій дитині. Лікарі Національного медичного дослідницького центру трансплантології і штучних органів імені академіка В. І. Шумакова пересадили одночасно печінку і обидва легких дев’ятирічному хлопчикові, хворому на муковісцидоз.
Про те, як проводилася ця операція, і про стан вітчизняної трансплантології розповів директор НМІЦ академік Сергій Готьє.
– Ми більше 20 років професійно займаємося просуванням ідеології донорства та трансплантації. Моя перша трансплантація пройшла 14 лютого 1990 року, вперше в Україні була пересаджена печінка, до цього я був хірургом.
Ми дуже часто користуємося живими прикладами людей, які все це пережили, ми етично пов’язані з пацієнтами. Будь-якій цивілізованій країні, яка розвиває трансплантацію, завжди потрібен піар і правильне освітлення подій.
На жаль, ми пройшли цей етап років на 50 пізніше, ніж країни, де зараз трансплантація є звичайним способом життя. Пересадка органів – це нормально.
Сьогодні необхідно збільшити кількість операцій з трансплантації нирки, проблема стала національним лихом. Хворих дуже багато, всі вони потрапляють на діаліз і там зависають на багато років. Діаліз економічно менш вигідний, ніж трансплантація нирки.
У США в листі очікування на трансплантацію нирки складається трохи менше 100 тис. осіб на 340 млн жителів, в Україні приблизно 6 тис. осіб на 146 млн. Термін очікування трансплантації нирки в США приблизно 3-3,5 року, в Україні – 2-2,5 року.
Але у нас величезна армія пацієнтів не перебуває в листі очікування, тому що їх ніхто туди не ставить! Не ставиться завдання. Ми, як Національний медичний дослідний центр, сьогодні робимо все, щоб переконати керівників регіонів в необхідності розвитку трансплантації. Це буде економічно вигідніше.
Ми не вимагаємо висот, наприклад, пересадки серця, печінки або легенів, країні потрібна елементарна трансплантація нирки! Коли у нас буде не тисячі трансплантацій нирок (у 2018 році виконано 1300 трансплантацій нирки), а хоча б 8-10 тис., тоді ми зможемо сказати, що ми дісталися до мінімальної національної потреби.
Зараз точно не знаємо, тому що апетит приходить під час їжі, і коли починаєш більше робити – відразу з’являється більше хворих, яких направляють лікарі.
– Розкажіть, наскільки дозволяє медична етика, історію вашого хворого.
– Трансплантацію легень ми в країні почали робити п’ять років тому. У мами хлопчика була нормальна вагітність, і він народився здоровою дитиною. В ході неонатального скринінгу (масове обстеження новонароджених на спадкові захворювання, входить в національний проект «Здоров’я»)
досліджували його піт і поставили діагноз «муковісцидоз». Обстеження було зроблено вчасно, зверніть увагу на те, що це було на Сахаліні.
Це важка хвороба, яка вражає практично всі системи організму, що виділяють слиз, – легкі, печінку, підшлункову залозу, кишки. Далі він спостерігався в правильному місці – Національному медичному дослідницькому центрі здоров’я дітей (ЦЗД).
Лікування та отримання ліків було за регламентом. Треба віддати належне мамі дитини, грамотному і культурній людині, яка розуміла його долю і що треба було робити.
У 9 років він знову потрапив в НЦЗД з декомпенсацією – загострення полягало в тому, що було гнійне ураження бронхів і легенів. Йому було важко дихати, а ще була розгорнута картина цирозу печінки з тяжкими ускладненнями, з варикозним розширенням вен – все за всіма показниками.
Його перевели в наш центр, тому що ми єдині, хто займається дітьми. У нас найбільший досвід в лікуванні, саме в пересадці печінки та пересадки легень на тлі муковісцидозу. Ми спочатку не передбачали, що нам доведеться робити комбіновану трансплантацію.
Коли ми зрозуміли, що не зможемо пересадити печінку, тому що легені не дозволять дитині пережити післяопераційний період, то задумалися і вирішили, природно, переглянули літературу, вивчили міжнародний досвід.
Подібних втручань за останні 25 років було в світі близько ста, причому тільки у дорослих і дітей старшої вікової групи з дуже неоднозначними результатами. У дітей у віковій групі до 11 років вдалих операцій ніколи не було. Все обговорили з мамою, ризик великий.
Ми продумали і спланували, як і що зробити. Більшість попередніх операцій виконувалося в іншій послідовності: спочатку пересаджували легкі, а потім печінку. Це створювало великі ризики для обох органів.
При пересадці печінки найгірше, що може з нею статися, – гіпоксія. Печінка насилу переносить період реперфузії, коли вона наповнюється кров’ю, а якщо це все буде на фоні гіпоксії, далі вона не витримає.
А тільки що пересаджені легені не можуть у повній мірі забезпечити оксигенацію організму.
Ми пішли на свідомий ризик – вирішили використовувати хворі легені хлопчика в останній раз на дуже високих концентраціях кисню. Якщо до 100% підняти кисень в газовій суміші, то легкі забезпечать оксигенацію всього організму, щоб пересаджена печінка могла отримати цей кисень.
А потім поставити йому екстракорпоральну мембранну оксигенацію. Це вимагає гепаринизації організму, зниження згортання, щоб система працювала і не тромбувалася.
Якби ми в цих умовах стали пересаджувати печінку – нас чекала б значна крововтрата, чого вдалося уникнути.
Ось так, все розпланувавши, ми отримали позитивний результат. І планомірно важкий, без відкатів назад, вихід з реабілітації.
Хлопчику до операції було дуже важко, він був кахектічний (виснажений), детренований, він весь час сидів і не ходив. Він сидів і дихав киснем, який надходив до нього зі швидкістю 10 літрів за хвилину, інакше він не міг би існувати.
Він чекав у нас донорських органів близько півроку, за цей час ми намагалися його хоча б трохи підгодувати парентерально, а також убезпечити від інфекційних ускладнень. Легкі – це джерело гною.
Донором була людина мініатюрних розмірів, печінку якого не потрібно було якось модифікувати за обсягом, вона повністю помістилася в черевну порожнину хлопчика без проблем. Це була відносно легка операція – пришили печінку, і вона почала працювати. Поставили ЕКМО, відкрили грудну клітку і …
Був ще один фактор, який потрібно було врахувати – тривалість консервації легень. Всього операція тривала 16 годин. Печінка була пересаджена за перші 5 годин, а вона може існувати 12, але не можна затягувати до останнього. Легкі лежали в консервації в розчині і чекали своєї черги.
Імплантація першого легкого справа почалася десь вже після 8 години їх консервації, лівої легені – через 12 годин. Ми трішки підкоригували об’єм легень, тому що вони були завеликі. Спеціальними апаратами було зроблено відсікання частин паренхіми, щоб легке вмістилося в грудну клітку, адже
воно повинно розширюватися при вдиху, не бути стиснутим.
Далі почався післяопераційний період, який, звісно, був важким для дитини. У нього не було сил дихати. Треба було йому допомагати – поставили трахеостому, через яку при певних режимах поступово тренували його дихання. На 17-ту добу він повністю був вільним від штучної вентиляції легень.
Ще через чотири дні у нього видалили трахеостому, яка залишалася для бронхоскопії, для санації бронхів. Далі ми вже спостерігали, аби не накопичувалася рідина в плевральній порожнині, забирали її. Нічого несподіваного, що різко погіршило б стан дитини, ми не спостерігали.
Все було дуже планомірно – встав, пішов, тренувався ходити по сходах. Він такий хлопець, боєць.
– Коли стає зрозуміло, що є донорські органи, як вас про це повідомляють?
– Хлопець стояв в листі очікування як кандидат на комплекс органів. Є пацієнти, які очікують пересадки комплексів «серце-легені», «нирка-підшлункова залоза». Існує частина пацієнтів, які не чекають органів – вмирають. Це загальна ситуація в донорстві в усіх країнах.
Діти завжди мають перевагу. Дитині могли запропонувати донорський комплекс досить швидко, але нам потрібні були особливі параметри.
Нас сповіщають при наявності відповідних параметрів і характеристик донорів Київський координаційний центр органного донорства і центр координації органного донорства Моніка.
Ситуація з донорством в Україні поступово змінюється. Зараз наш центр уклав багато угод з регіонами – розвиваємо програму трансплантації.
Архангельськ вже років зо три працює з нирками, ми все там організували, навчили, а тепер вони збираються пересаджувати печінку. Ростовська область тепер теж року три вже працює добре, а ніби як з чистого аркуша почали пересаджувати – все залежить від людей. Є Красноярськ, який з нашою допомогою заробив, там пересаджують серце, печінку і нирку.
Залишається один перекіс регіонів: це рухають в основному хірурги-ентузіасти, яким хочеться зробити більше. Їм не до нирки, їм хочеться зробити операцію щось на зразок нашого хлопчика.
Нехай роблять, головне, щоб це розумілося не тільки з точки зору власного зростання як професіонала, а з точки зору держави, щоб це було корисно для пацієнтів і економічно вигідно для держави.
І перш за все це нирка! Хоча я сам ніколи в житті нирки не пересаджував.
– Чому в Білорусії з донорством інша ситуація?
– Білорусія – компактна однорідна держава з 10 млн людей. І закони такі ж, як у нас.
Якщо лікарня, констатуючи смерть пацієнта, не думає і не пропонує оцінити його як джерело донорських органів, то головний лікар «отримує по шапці».
А у нас не отримуєте, розумієте? Будь-яка донорська програма в цивілізованих країнах – це перш за все адміністративне вирішення питання, а не самодіяльність.
Було прийнято зміна в 323-ФЗ «Про основи охорони здоров’я громадян» – що діяльність з підготовки донорів після смерті є медичною діяльністю. Це одкровення спустилося до нас чотири роки тому як манна небесна.
А чим тоді ми всі 20 років займалися? Без цих змін у головлікарів не було економічних підстав оплачувати всю цю діяльність з підготовки донорів. Т. е. Лікарня «лікує» померлого. Тому рідкісні головні лікарі розуміли необхідність і логіку, брали на себе відповідальність.
Зараз за це платить федеральний бюджет, але раніше цього не було. Тут дуже важливо дотримати ще й суспільне розуміння процесу. Це велике досягнення, що ми маємо легітимність і економічну підтримку: маю на увазі лікарів, які працюють з потенційними донорами. Але я розумію, що якщо прийняти якийсь жорсткий регламент, він породить знову масу всяких чуток в інтернеті і ЗМІ.
Ми повільно, але рухаємося вперед: в рік додаємо всього лише по 200 трансплантацій. Було виконано 2196 трансплантацій всіх органів, але потрібно більше.
Ми так відстали перш за все тому, що лікарське співтовариство до недавнього часу взагалі не залучалося до вирішення цього питання. Тільки десять останніх років існує кафедра трансплантології і штучних органів в Першому меді, я її керівник. Є ще кафедра трансплантології і штучних органів в Третьому меді.
А зараз викликаємо на себе викладачів вузів, щоб в нашому центрі дати їм програму, можливість зрозуміти, про що повинна бути мова. Перш за все про показання, про стадіях захворювання, коли це треба, про принципи відбору на трансплантацію і звідки беруться донорські органи. У тому числі вся законодавча база. І в останню чергу вже хірургія.
Все входить в наш курс, який ми викладаємо за 8 днів.
– Скажіть, знадобилися якісь нові методики, прилади, інструменти, ліки для операції хлопчику?
– Нічого нового. У нас колосальний досвід роботи з дітьми. У нашому центрі трансплантацій печінки дітям проходить більше, ніж де-небудь в Європі і в США. Фактично вся Україна сконцентрована у нас, всі діти йдуть сюди.
Є ще особливість: чим більше донорських органів пересаджено людині, тим менше у нього можливість їх відторгнути. Органна маса несе свій імунний алгоритм і свої лімфоцити, особливо печінку. Тому при наявності пересадженої печінки у нас практично не болить голова, що у нього відторгнеться пересаджена нирка, серце або легені.
– Що ви відчували біля операційного столу?
– Потрібно для себе в якійсь мірі передбачити, з чим ти зустрінешся, коли буде відкрита грудна порожнина. Можна зустрітися з абсолютно запаяними легкими, з якими працювати просто. А можна зустрітися з колосальним спайковим процесом, що ми як раз і мали – легкі просто були замуровані.
Їх потрібно було звідти видерти, враховуючи кісти, які були заповнені гнійним вмістом. Тут не до осяянь, треба міркувати швидко, щоб це все звідти прибрати.
Заздалегідь треба розуміти, що можеш потрапити в таку ситуацію, з якої доведеться вилазити шляхом застосування досвіду, інтелекту, приладів та інструментів.
– Як проходить реабілітація?
– Діти до часу операції, які стільки вже пережили, майже дорослі. Вони інші. Цей хлопець нас, звичайно, сильно здивував – ні разу не поскаржився на всякі катетери, перев’язки та інше.
Якусь спеціальну реабілітацію для хворих з трансплантованими органами, напевно, навряд чи можна придумати. Для загальної реабілітації повинен бути навчений спеціальний штат. Ми зараз виконуємо багато операцій – дуже багато важких хворих у нас знаходиться постійно.
Зараз ми займаємося тим, щоб це було поставлено на професійну основу.
Хлопчика ми готові виписати, але важливо, щоб він був досяжний. Зараз такий період, коли небажані будь-які побічні захворювання – наприклад, з’їв щось не те, і раптом пронос.
А це для наших пацієнтів складна ситуація, тому що виростає рівень концентрації імунодепресанта і починаються вже пов’язані з цим ускладнення – порушення функції нирок і так далі.
Цього допустити не можна, а якщо таке все-таки трапиться, то краще бути у нас під наглядом. Сподіваємося, що вони відразу не поїдуть.
– Чи є дані про п’ятирічну виживаність хворих після трансплантації?
– Звичайно, всі хворі у нас спостерігаються фактично все життя. Обмежень по тривалості життя реципієнтів донорської печінки, які пережили ранній післяопераційний період, практично немає (якщо початково захворювання було онкологічним). У зв’язку зі сприятливою імунологічною ситуацією це стосується і комплексу органів, що включає печінку.
– Без ліків, ми знаємо, обійтись не можна, і це дорога справа – чи є дженерики, які знижують вартість післяопераційного лікування?
– Жити без дженериків зараз неможливо у світі. Якби ми могли користуватися лише оригінальними препаратами, то навряд чи б забезпечили ліками в потрібній кількості. Це дуже дорого. Дженерик є в будь-яких групах препаратів – в антибіотиках, протипухлинних, противірусних. Природно, що вони знижують вартість.
Ми не маємо нічого проти самих дженериків – важливо, щоб він забезпечував ту ж саму лікувальну навантаження, яку ми хочемо від оригінального препарату.
У нас на ринку величезна кількість дженериків, головне, це перевірити, чи створює він концентрацію, потрібну нам для придушення реакції відторгнення, і чи не має він особливих індивідуальних побічних дій, які пацієнт не переносить. Тоді краще використовувати оригінальний препарат.
– Чи буває в Україні, що людина, якій пересаджені органи, і його сім’я знайомляться з близькими і рідними донора?
– У нашій практиці такого немає, тому що закон в Україні забороняє інформування третіх осіб про індивідуальні паспортні дані донора. Це в корені відрізняється від ситуації в США.
Хоча я не скажу, що в Америці всі родичі померлих знають, кому пересадили органи їх близького. Це поодинокі випадки, які демонструють, що такі відносини між людьми можливі, і це непогано.
Це той же самий піар, про який ми говоримо, що у людей формується розуміння донорства.
– Чи можна уявити ситуацію, що необхідні людині органи будуть вирощені із зразків його ж тканини?
– Я думаю, що це наше майбутнє, і зовсім недалеке. Фактично за рогом, просто ніхто не знає, де цей кут. Поступово ми рухаємося, хоча багато різних технічних, генетичних, біологічних труднощів.
Я б сказав, що це окремий напрямок, який ні в якому разі не повинно конкурувати з органним донорством, у всякому разі, в найближчі 50 років, напевно … можу помилятись. Треба врахувати, що ця технологія ще надзвичайно дорога, і навіть коли дасть практичні результати, відразу не врятує нам людство.
І треба пам’ятати, що не використаний власний загальнонаціональний органний ресурс теж не врятує людство.
Іван Горбунов, група «Пряма мова»
Проведена перша в світі пересадка штучного органу
 Правовласник ілюстрації ucl. Штучна трахея була вирощена в лабораторії на основі склоподібного наноструктури.
Правовласник ілюстрації ucl. Штучна трахея була вирощена в лабораторії на основі склоподібного наноструктури.
Шведські хірурги провели першу в історії операцію з трансплантації штучного органу – синтетичної трахеї. На штучно створену основу вчені наростили матеріал зі стовбурових клітин пацієнта.
При використанні такого методу для трансплантації не потрібен донор і спеціальні медикаменти, а ризик відторгнення тканин мінімальний. Хірурги підкреслюють, що на виготовлення штучної трахеї знадобилося всього кілька днів.
Пацієнтом став 36-річний виходець з Африки, у якого діагностували рак дихальних шляхів. За словами лікарів, зараз він йде на поправку.
- Штучну трахею виготовили в медичному дослідницькому інституті.
- За словами кореспондента Бі-бі-сі з медицини, в майбутньому вчені планують використовувати подібну методику при пересадці штучних артерій, серцевих клапанів і навіть шкіри.
- Професор Паоло Маккіаріні з Італії керував групою хірургів, що здійснили цю історичну операцію в клініці Каролінського університету.
- У бесіді з кореспондентом Бі-бі-сі він повідомив, що збирається пересадити штучну трахею дев’ятимісячному немовляті в Кореї, яке народилося з дефектом цього життєво важливого органу.
- Професор Маккіаріні вже провів 10 операцій з пересадки трахеї, в тому числі першу в світі пересадку трахеї, вирощеної за межами організму, але до сьогоднішнього дня при створенні імпланту використовувався донор.
Завдяки нанотехнологіям ми можемо тепер створювати штучну трахею за два дні або тиждень. Нам більше не потрібно чекати донора.
Найважливішою відмінною рисою нового методу є створення клітинної структури або клітинних лісів, на які осідають стовбурові клітини, що створюють точну копію первісного органу.

Залучені професором британські експерти отримали в своє розпорядження тривимірні скановані зображення ураженої трахеї пацієнта Андемаріама Бейене. Він вивчає геологію і пише дисертацію в Ісландії.
- Використовуючи ці знімки, вчені Університетського коледжу зуміли виготовити точну копію трахеї пацієнта, а також двох його бронхів зі скла.
- Ця модель була відправлена літаком, де її посадили в розчин зі стовбурових клітин пацієнта, отриманих з його кісткової тканини.
- Через два дні мільйони пір в штучній трахеї виявилися заповненими цими клітинами, які швидко росли і утворили тканину, що нічим не відрізнялася з генетичної точки зору від природної тканини пацієнта.
Бейне страждав від неоперабельного раку трахеї, який, незважаючи на хіміотерапію та променеву терапію, призвів до утворення пухлини розміром з м’яч для гольфу. Без пересадки цей пацієнт помер би від задухи.
Реакції відторгнення немає
В ході операції, що тривала 12 годин, професор Маккіаріні видалив уражені пухлиною тканини трахеї і замінив їх на штучний орган.
При пересадках такого типу не виникає реакції імунного відторгнення чужорідної тканини, оскільки по суті пересаджений орган складається з тканин самого пацієнта. Відпадає необхідність прийому небезпечних лікарських засобів, що пригнічують таку реакцію, які часто призводять до невдач в приживленні органів, отриманих від донорів.
Професор Маккіаріні заявив, що в трансплантології відбулася революція.
«Завдяки нанотехнологіям ми можемо тепер створювати штучну трахею за два дні або тиждень. Нам більше не потрібно чекати донора», – сказав професор.
- За його словами, аналогічним методом можна створювати і багато інших органів.
- Через місяць після операції пацієнт Бейене виглядає добре, хоча поки він ще занадто слабкий, щоб вставати з ліжка.
- За його словами, він хоче якомога швидше відновити своє навчання в Ісландії, а потім повернутися додому, де його чекають дружина і діти.
- Він висловив нескінченну вдячність медикам, які врятували йому життя.
Хто, де і як створює штучні органи для пересадки
Коли мова заходить про створення в лабораторних умовах людських органів, здатних виконувати покладені на них функції в організмі, на обличчі більшості виникає скептична усмішка. Якось це більше схоже на фантастику.
Проте, сьогодні вирощування нових органів – це об’єктивна реальність, як і перші пацієнти, життя яких врятовані завдяки унікальним операціям з пересадки органів. І з гордість хочеться заявити, що ці піонерські дослідження в області регенеративної медицини здійснюються в Україні.
Розповідь людини, яка отримала всю інформацію з перших вуст, хочеться передати без купюр, що ми і робимо.
Паоло Маккіаріні – це не тільки італійське ім’я. Ця людина – справжній італієць, з властивим його національності темпераментом і емоційністю.
Висловлюючи своє захоплення, він із захопленням вигукує: «Фантастика !!!», тут же переходячи до відчайдушного вигуку: «Вони чекають, коли я помру !!!», згадуючи про колег, які відчувають почуття досади від переваги цієї людини, і далі продовжуючи самозабутньо ділитися перспективами новітніх розробок, що дають надію на порятунок нових людських життів.

Паоло Маккіаріні
Будучи учасником конференції «Генетика старіння і довголіття», на яку прибули найвідоміші фахівці в цій галузі з усього світу, Паоло Маккіаріні виявився в більш виграшному положенні, тому що долати кордони йому не довелося, хоч фахівець він вселенського масштабу.
Уже кілька років ця людина є керівником Центру регенеративної медицини медичного університету. Щоб отримати згоду професора Маккіаріні приїхати на роботу, уряд України виділив 150 мільйонів гривень на створення центру.
Професор з вдячністю відзначає, що працюючи в нашій країні, у нього немає необхідності вишукувати можливості для вирішення фінансових проблем, і весь свій час і талант він максимально використовує для порятунку життя людей.
Як створюються органи для трансплантації
Паоло Маккіаріні є автором і розробником новаторської технології вирощування трахеї, що є гордістю і найголовнішим досягненням регенеративної медицини.
Він вперше здійснив операцію з пересадки трахеї, вирощеної з власних стовбурових клітин на донорському каркасі в біореакторі. Через рік була проведена операція, коли орган був вирощений всередині тіла пацієнта без застосування біореактора.
У професора Маккіаріні була проведена операція з пересадки людського органа, повністю створеного в лабораторних умовах на штучному каркасі, коли донорські органи не використовувалися.

Перший візит Маккіаріні в Україну відбувся, коли фонд «Наука за продовження життя» запросив його провести майстер-клас по регенеративній медицині.
У цьому ж році професор Маккіаріні вперше в Україні здійснив пересадку трахеї молодій жінці, яка постраждала в результаті автомобільної аварії і втратила можливість розмовляти і нормально дихати.
Пацієнтка відновила здоров’я, а італійський доктор продовжив розвивати регенеративну медицину в нашій країні, постійно впроваджуючи щось нове. Наприклад, разом із штучно вирощеною трахеєю людині була пересаджена частина гортані.
Гомеопатія
– Важко уявити, як можна відтворити орган автономно, за відсутності людини?
– За великим рахунком цього зробити не можна. Маючи клітини дорослої людини, виростити цілий орган, не маючи органу донора або штучного каркасу, не вдасться.
Як відбувався процес підготовки матеріалу, коли все тільки починалося? Отримували донорський орган. Донором міг бути людина або тварина, найчастіше свиня. Цей орган опускався в спеціальний розчин, де розчинялися м’язові тканини, таким чином, звільняючи його від генетичного матеріалу. В результаті залишався тільки каркас з сполучної тканини.
Кожен орган має каркас, що дозволяє йому зберігати форму, так званий позаклітинний матрикс. Хоча, отриманий таким чином каркас органу, вилученого у свині, з імунною системою людини не конфліктує, тим не менш, є небезпека випадкового проникнення якогось вірусу, а для мусульман цей варіант не прийнятний з релігійних міркувань.
Так що орган, вилучений у загиблого людини, для отримання каркаса підходив більше.
Було впроваджено новітню технологію створення штучного каркаса, що дозволяє обходитися без донорів.
Цей каркас являє собою трубку, виконану відповідно до індивідуальних розмірів органу пацієнта, виготовлену з пружного і пластичного нанокомпозитного матеріалу. Це колосальний ривок вперед.
Отримуючи штучний каркас, відпадає необхідність в донорах, і відразу ж знімаються всі питання біоетики, особливо коли справа стосується дітей.
– Але трубка це ж не орган. Як його оживити і змусити працювати?
– Для цих цілей існує біореактор.
– Щось на зразок біопринтера?
– За допомогою біопринтера можна зробити прості тканини або судини, але не складні органи. Біореактор призначений для розмноження і росту клітин, для цього підтримуються оптимальні умови. Клітини в біореакторі забезпечуються харчуванням, вони мають можливість дихати і звідти відводяться продукти обміну.
З кісткового мозку пацієнта виділяються його власні клітини, які і засіваються на каркас. Стовбурові клітини такого виду здатні перетворитися в спеціалізовані клітини необхідних органів. Протягом двох діб каркас обростає цими клітинами, і потім, впливаючи на них певним чином, клітини перетворюються до трахейних.
Орган для трансплантації готовий, і так як він вирощений з власних клітин пацієнта, то організмом не відторгається.
– Але ж ви не плануєте зупинятися тільки на трахеї?
– В даний час ведеться робота з дослідження на тваринах стравоходу і діафрагми, вирощених в лабораторії. Далі планується спільно з техаським інститутом вперше в світі виростити функціонуюче серце.
Існує спеціальний мавпячий розплідник, призначений для медичних досліджень. Саме на них планується провести випробування першого синтетичного серця. З огляду на, що в Україні багато проблем вирішуються значно легше, ніж на Заході, є велика впевненість, що Україна стане батьківщиною першого людського серця, вирощеного в лабораторії.
Йод може поліпшити розумову діяльність.
– А які органи самі затребувані?
– Немає межі досконалості і людської дурості. Як інакше поставитися до прохання одного з представників суспільства забезпечити його пенісом?
– Два пеніса – це думка!
– Та в тому-то і справа, що там не те, що два, взагалі чомусь жодного не було. Ось тільки в пенісах я не сильний. До речі, з маткою теж не зміг допомогти. Людей адже мучать не лише хвороби, а всякі маячні ідеї теж жити спокійно не дають.
Наш центр не працює з цими новомодними тенденціями. Що пробували, так це виростити яєчка, тому що проблема ця вельми актуальна через величезну кількість дітей, у яких виявлено рак яєчок або є вроджені відхилення. Однак, стовбурові клітини не вдалося перетворити в клітини яєчок і дослідження завершилися безрезультатно.
Природно, основні зусилля нашого центру спрямовані на вирощування тих органів, пересадка яких допоможе врятувати максимальну кількість людей. Ось зараз один з найактуальніших проектів – вирощування діафрагми. Тисячі дітей з’являються на світ без цього органу і тому вмирають.
– Які органи представляють найбільшу складність при вирощуванні?
– Складніше за все справи йдуть з серцем, нирками і печінкою, і не тому, що їх важко виростити.
На сьогоднішній день виростити можна практично всі органи, а ось як змусити їх правильно працювати і виробляти необхідні організму речовини – це поки питання.
Штучні органи припиняють функціонувати через кілька годин. Ми не знаємо досконально принцип їх роботи, в цьому вся причина.
Але ж цілком можливо, що стовбурові клітини можна використовувати для відновлення роботи органів, що вимагають пересадки. Запустити внутрішні процеси регенерації організму. Сьогодні – це моя найзаповітніша мрія, і якщо вдасться реалізувати цю фантастичну ідею, більше не будуть потрібні операції і вирощування органів, адже стовбурові клітини є у кожної людини.
– Скільки потрібно часу на створення синтетичного органу?
– Час пропорційно складності органу. Для трахеї досить чотирьох днів, для серця знадобиться три тижні.
– А чи можна виростити мозок?
– Є у мене такі наміри в перспективі.
– Адже мозок має безліч зв’язків між нейронами. Як з ними бути?
– Не так все складно, просто на проблему потрібно дивитися під іншим ракурсом. Повністю замінити мозок не можна, і про це не йдеться. Але, якщо у людини травма голови, частина мозку пошкоджена, але людина залишилася живою.
Ось цю непрацюючу частину мозку потрібно замінити субстратом, який покликаний викликати зростання нейронів, залучаючи їх з інших ділянок мозку. Через деякий час потерпіла частина мозку поступово включиться в роботу і обросте зв’язками.
Скільки б людей змогли позбавити від проблем!
Як можна самому визначити рівень свого здоров’я?
Мрії і розчарування
– Як реагують колеги на ваші успіхи?
– Це тема непроста і сумно про неї говорити. Коли людина робить те, чого ніхто ніколи в світі не робив, його завжди чекають неприємності. Повинно пройти багато часу, перш ніж щось зроблене вперше почне сприйматися адекватно.
До цього всі прагнуть критикувати, причому досить жорстко, вважаючи іноді мої дії мало не безумством.
Найчастіше люди дуже ревно ставляться до успіху колег: на мене влаштовували нападки, прагнули створити умови нестерпні для роботи, часом застосовуючи досить брудні методи.
– Що у вашому особистому житті і професійній діяльності створює найбільші труднощі?
– Якщо взяти моє особисте життя, то її просто не існує. Робота – це не найскладніше. Важче впоратися з постійними нападками колег, їх невгамовною ревнощами. Відсутність елементарної поваги і людських відносин безмірно гнітить.
Таке враження, що в світі не існує нічого, крім конкуренції. У наукових журналах мною опубліковані десятки статей, але таке враження, що їх ніхто не читає, продовжуючи заявляти про відсутність доказів наших результатів.
Все кругом налаштовані тільки на критику абсолютно з будь-якого приводу.
Саме ця ревнощі створює для мене основні труднощі. Я постійно відчуваю дике тиск з усіх боків. Очевидно, це доля всіх першопрохідців. Але я знаю, що ми врятуємо життя людей і готовий витримати заради цього будь-які нападки.
– У вас є мрія?
– Що стосується мого особистого життя, то я мрію взяти свою улюблену собаку, забратися в човен і поплисти на безлюдний острів, щоб нічого не нагадувало про цей світ. Що стосується роботи, то мрію рятувати людей, не вдаючись до операції, а лише використовуючи клітинну терапію. Ось це було б, дійсно, фантастикою!
– Коли технологія створення штучних органів стане доступна більшості населення розвинених країн?
– Що стосується трахеї, то технологія вирощування цього органу практично доведена до досконалості.
Якщо клінічні випробування будуть продовжені, то через пару років збереться достатньо фактів, які доводять безпеку і ефективність розроблених нами методів, і їх почнуть застосовувати повсюдно. Багато що залежить від кількості пацієнтів і ряду інших чинників.
Я продовжу розробки, пов’язані з вирощуванням діафрагми, стравоходу і серця. Сподіваюся, що в Україні все піде значно швидше, так що трохи терпіння і скоро все дізнаєтеся самі.
В результаті проведення чотирьох конкурсів, націлених на залучення в українські вузи відомих вчених світового масштабу, 163 зарубіжних і вітчизняних фахівців виграли мегагранти, виділені урядом України.
“Пересадка органів – це не тільки технології”
Головний трансплантолог МОЗ України Сергій Готьє – про прогрес в медицині і нові етичні виклики, перед якими він нас ставить
Трансплантологія – одна з найбільш зухвалих областей медицини: фахівцям з цієї сфери не звикати шокувати публіку.
Пересадка голови, роботи замість лікарів – чи готове наше суспільство перетравити все те, що для фахівців сьогодні майже рутина? Чи відповідає нинішньому рівню розвитку медицини наш менталітет і наше законодавство? “Вогник” поговорив на ці гострі теми з головним трансплантологом МОЗ, директором Національного медичного дослідницького центру трансплантології і штучних органів ім. Шумакова академіком Сергієм Готьє.
Ювелір від хірургії
Візитна картка
У 1971 році він закінчив Медичний інститут ім. Сеченова.
Ще під час навчання в аспірантурі став учнем знаменитого хірурга Бориса Петровського, який тоді був директором НДІ клінічної та експериментальної хірургії.
Першим в Україні почав займатися питаннями трансплантації печінки, стажувався в клініках Іспанії і США, став одним з організаторів і основних виконавців першої в Україні трансплантації печінки.
Єдиний в Україні хірург, який проводить споріднену трансплантацію печінки. Автор оригінальних запатентованих методик, визнаних у всьому світі.
Результати трансплантації печінки, виконуваної академіком Готьє, відповідають найбільш успішним зарубіжним програмам, а в області спорідненої трансплантації навіть перевершують їх.
Він став першим в Україні хірургом, який одномоментно пересадив печінку і нирки. Отримав премію «Покликання» як кращий лікар України.
Під керівництвом академіка Готьє стало розвиватися нове для України клінічне напрямок – трансплантація нирки у дітей раннього віку, а також відновлено програма спорідненої трансплантації нирки. З жовтня 2002 року С. Готьє вперше в Україні почав лікувати діабет 1-го типу хірургічним шляхом, пересаджуючи фрагменти підшлункової залози.
Зусиллями С. Готьє і очолюваного ним колективу на базі Українського наукового центру хірургії створено і функціонує єдиний трансплантаційний центр. Створив школу фахівців-трансплантологів. Автор понад 700 наукових робіт, 30 книг. Член Ради Європейського товариства трансплантологів, член міжнародної групи зберігачів Стамбульської декларації.
– Сергію Володимировичу, громадськість бурхливо включилася в дискусію в зв’язку із законодавчою ініціативою, згідно з якою кожен громадянин України повинен буде за життя висловитися: чи згоден він посмертно віддати свої органи для пересадки чи ні. Ви як фахівець що можете сказати про цю ініціативу?
– Подібні ініціативи, на мій погляд, не дуже серйозні. Уявіть, що особисто вам потрібно буде спеціально йти в поліцію або поліклініку, щоб поставити штамп про згоду або незгоду на посмертне донорство. Я ось, наприклад, не піду – елементарно колись.
До того ж на даний момент у нас країні вже є презумпція згоди (органи померлого можуть бути вилучені, якщо на момент смерті не було відомо про незгоду людини на посмертне донорство), і особисто я згоден на посмертне донорство.
А заявити про свою позицію повинен той, хто не згоден.
– Наскільки в принципі наше суспільство готове обговорювати такі непрості з етичної точки зору питання? Погодьтеся, одна справа, коли питання медичного законодавства обговорюють фахівці, інше – коли дискусію про трансплантологію виносять на публіку і кажуть: відтепер кожен сам вирішує долю своїх органів. Україна готова до таких дискусій?
– Я вважаю, що питання донорства та трансплантації обговорювати необхідно, і добре, що наше суспільство поступово стає учасником таких обговорень. Не випадково органне донорство і трансплантація в усіх розвинених країнах вважаються ефективним способом збереження нації.
– Автори нового проекту головним аргументом за прийняття називають «прозорість» нової системи: вона, мовляв, унеможливлює зловживання, яких так боятися українці в такій чутливій сфері. Як ви думаєте, чи спрацює?
– Поки законопроект не винесено на обговорення – говорити нема про що.
– А як виглядає подібне законодавство в інших країнах?
– У різних країнах по-різному. Наприклад, в США все побудовано на так званій презумпції згоди – при отриманні посвідчення водія або будь-якого іншого документа робиться позначка, що людина дозволяє використовувати свої органи для трансплантації після своєї кончини.
Європа ж йшла іншим шляхом. Вона більш консервативна, стримана і релігійна. Але саме католицизм, як це не дивно, зіграв величезну роль у розвитку трансплантології.
Уявіть: в Іспанії з населенням всього 46 млн осіб (переважна частина яких – католики) саме Церква стала на бік медицини і проголосила, можна сказати, з усіх амвонів, що посмертне донорство – обов’язок кожного християнина.
Починаючи з 1980-х там була введена державна просвітницька програма, яка на різних рівнях розповідала про те, чому необхідно розвивати роботи з пересадки органів.
Тоді, до речі, в Іспанії діяла презумпція незгоди. Це означало, що з родичами померлого обов’язково розмовляли лікарі, і за весь час, що існувала така практика, в Іспанії вкрай рідко фіксувалися відмови.
Можу засвідчити: в 1989 році я стажувався в Мадриді і був свідком ситуації, коли у начальника поліції загинув 17-річний син – розбився на мотоциклі. Здавалося б, висока посада – начальник поліції, втратив сина – ну як тут без винятків? ..
Проте органи були вилучені і віддані медикам без питань.
Резонанс був великий, і саме після цього презумпція згоди в Іспанії була введена законодавчо. А якщо хтось проти – той повинен повідомити про свою позицію.
В Іспанії сьогодні дуже строгий порядок виконання всіх правил по збереженню національного донорського ресурсу.
І прокуратура тут задає питання: «Чому померлий не був розцінений як потенційний донор, чому втрачені органи?», А не: «Чому органи були вилучені?»
– Сьогодні саме Іспанія лідирує в трансплантології – в цій країні пересаджують органи частіше, ніж у багатьох інших. Це і є результат законодавства і просвітництва?
– Мабуть так. В Україні на сьогодні в середньому 3 посмертних донора на мільйон жителів у рік. В Іспанії – 34-37. В Австрії – 30. У Франції, де також діє презумпція згоди, показник нижче – порядку 25. Такий же і в Італії, в якій, до речі, сплеск донорської активності стався набагато пізніше – в 1990-х.
А ось в країнах, де діє принцип презумпції згоди, в цілому випадків посмертного донорства традиційно менше: наприклад, в Німеччині – близько 10.
– За цією статистикою виходить, що саме презумпція згоди працює більш ефективно з точки зору інтересів національної охорони здоров’я. Але у нас в країні за фактом існує ще й «презумпція незнання» – багато хто просто не уявляють, що вони – донори.
– Часто – причому саме через незнання – презумпцію згоди трактують як певний спосіб примусу до донорства. Це не так. Презумпція згоди – найбільш гуманний спосіб допомогти людині не зробити помилку.
Уявіть ситуацію: у людини горе, у нього помер хтось близький, і раптом йому в цей час задають питання, чи можна у кого пішов взяти органи. Людині в такий момент не до страждань ближнього, він сам страждає і тому говорить «ні». І прирікає тим самим на смерть ще п’ять людей, які чекають донорських органів.
Так що презумпція згоди – це такий розрахунок на те, що людина не сволота, а пристойна людина. Просто йому колись про це подумати.
– А якщо він подумав ще до смерті і прийняв принципове рішення про те, що не хоче бути донором?
– Він має на це право. У світі існують так звані регістри відмови. У нас теж планується введення подібного реєстру. При цьому буде створено і єдиний реєстр донорів, єдиний лист очікування і так далі. Інша справа, що подібні документи з юридичної точки зору скласти дуже складно, тому поки все це залишається на рівні проекту.
– Проте поки у нас як і раніше негативне ставлення до трансплантації. Чи згодні?
– Чи не до трансплантації, а до посмертного донорства. Розумієте, питаннями донорства потрібно займатися – вести роз’яснювальну роботу серед населення, пояснювати, що це один із сучасних методів лікування. Так і надходили в тій же Іспанії чи в тій же ПАР, де провели першу пересадку серця. А у нас після першої трансплантації нирки Борисом Петровським в 1965 році цим довго не займалися.
Сьогодні ми освоїли все нові технології. Але трансплантологія – це ж не тільки технології. Це ще й ставлення суспільства, певна культура допомоги ближньому, а також традиції, з якими іноді нічого вдіяти не можна.
Наприклад, в Японії, як і в ряді інших країн Південно-Східної Азії, спостерігається парадокс: медики мають у своєму розпорядженні усіма досягненнями науки, медицини, промисловості і наукомістких технологій. За великим рахунком, саме вони мали б бути першими в трансплантології, але у них немає реальної можливості отримати орган.
Посмертних вилучень в Японії вкрай мало – така традиція, менталітет. В результаті практично вся Японія приречена на споріднену трансплантацію нирок і частини печінки від прижиттєвих донорів.
– Це, як я розумію, і створює ґрунт для того, що називають трансплантаційним туризмом?
– Так. Є країни – Індія, Китай, Пакистан, – які проводять дуже агресивну політику по залученню відповідної клієнтури. Зрозуміло, ми не можемо обмежувати пересування людини, він може виїхати, куди захоче, і зробити, що захоче …
– А таке комерційне донорство допустимо в принципі?
– Звичайно, ні. Цілковитий прагматизм ставлення до цивілізованих країн і підтримує всі конвенції в галузі трансплантології, в тому числі Стамбульську декларацію (документ міжнародного професійного спільноти), яка говорить про неприпустимість трансплантаційного туризму. Донорський орган – це національне надбання.
Їдучи за кордон з метою отримати там, скажімо, донорську нирку, людина завдає шкоди донорському ресурсу тієї держави, в яке він їде. Розумієте, в кожній країні є свій лист очікування тих чи інших органів. І будь-яка держава обов’язково оцінює власний донорський ресурс. Ми теж потихеньку рухаємося до цього.
– Повертаючись до наших, українських, реалій, які позитивні зміни у вашій галузі медицини ви могли б відзначити? Щось останнім часом змінилося в кращу сторону?
– Академік Валерій Шумаков свого часу багато зробив, щоб у Києві з’явився центр органного донорства. Але системи все одно не було, поки в 2012 році в Києві не видали наказ про систематизацію та підвищення якості трансплантаційної допомоги. Я із захопленням ставлюся до діяльності київського Департаменту охорони здоров’я.
Саме йому вдалося створити необхідну систему, що працює (може, і не в повному обсязі) на «іспанському» принципі. Зараз в кожній лікарні є координатор, який підтримує зв’язок з установами, які займаються трансплантацією. Завдяки цьому процес пішов, і вже в 2016 році на території Києва частота донорських вилучень склала 15 випадків на мільйон.
Тобто все можна зробити, якщо захотіти.
– У скільки сьогодні в Україні обходиться пересадка органу? Чи входить вона в ОМС?
– Трансплантація фінансується в рамках високотехнологічної медичної допомоги і коштує від 1 до 1,5 млн гривень. В основному ми вкладаємося в цю суму.
Але крім операції сюди ж треба додати витрати на лікування, реабілітацію, довічне забезпечення препаратами з боку держави.
Найдорожчим виявляється перший рік після операції, коли ведеться ретельне спостереження за пацієнтом і коли ускладнення найбільш вірогідні.
– Чималі гроші! Можливо, в цьому і причина того, що в регіонах слабо розвинена трансплантація?
– Ну ось, наприклад, в Татарстані і чудова медицина, і грамотні лікарі, і гроші є, а частота донорських вилучень менше одного випадку на мільйон населення. Причому це не пов’язано з релігійним фактором.
– Тоді в чому ж причина?
– Все залежить від організаційних чинників і, я б сказав, від політичної волі на рівні регіонів.
Кожен керівник регіону повинен забезпечити своє населення не тільки теплом, житлом, транспортом, дорогами, а й можливістю отримати при необхідності таку елементарну медичну допомогу, як пересадка нирки.
Це не бозна-яка технологія! Діаліз (процедура очищення крові, яку змушені протягом усього життя проходити люди з хворобами нирок) обійдеться набагато дорожче. Звичайно, діалізні центри теж потрібно будувати.
Але будівництво центрів без розвитку трансплантології – це «нецільове витрачання коштів», вимотування економіки. Однозначно доведено, що п’ять років життя пацієнта з пересадженою ниркою набагато дешевше, ніж п’ять років на діалізі. І якість його життя набагато краще. Але у нас сьогодні тільки 28 регіонів мають можливість зробити трансплантацію нирки.
– Тобто, на вашу думку, такі центри потрібно відкрити в кожному регіоні?
– Потрібно, а головне – можливо. Так, трансплантацію серця потрібно робити в великому центрі, але їхати за пересадкою нирки в Київ, поневірятися по знімних квартирах, жити на діалізі … Це жахливо! Не можна піддавати людей таким випробуванням!
Зверніть увагу: в Києві щорічно проводиться більше 400 трансплантацій нирки – для громадян з усієї України.
Ще раз повторю: необхідно розвивати донорство. У минулому році тільки у нас в центрі ми зробили 160 трансплантацій серця. Це неймовірна цифра, але можлива вона лише завдяки тому, що в Києві розвинене донорство. Якби його не було, ми робили б по 10-15 трансплантацій серця.
– Зараз в трансплантології з’являються все нові проривні технології. У Німеччині збираються використовувати роботів для цих операцій …
– За допомогою робота можна і блоху підкувати, але це прорив не в науці, а в методиці. За великим рахунком від цього нічого не зміниться. Трансплантація залежить не від того, яким чином буде пришитий орган – руками або роботом, вона залежить від розвитку донорства. Ось в цьому напрямку людство пройшло великий шлях.
– Які органи не можна пересадити?
– Пересадити можна все. Важливо розуміти – чи потрібно. Пересадка органів робиться тоді, коли без неї жити неможливо. Якщо життя без пересадки можливо, краще її не робити.
– Італійський нейрохірург Серджо Канаверо збирався в кінці грудня 2017 року пересадити голову живій людині. З точки зору фахівця, це фантастика чи реальність?
– З точки зору фахівця, правильніше було б все ж говорити про пересадку тіла донора, а не голови. Але технічно це зробити можна – просто треба все ретельно пришити. Крім цього існує методика глибокого охолодження організму для збереження мозку під час операції. Так що і у випадку з пересадкою тулуба такий протокол розробити цілком можливо.
Основна проблема – відтворення нервової регуляції в спинному мозку. Ось з цим великі складності. Тому що є ризик, що в результаті пересадки людина залишиться з працюючою головою, але при цьому він не зможе рухати кінцівками і самостійно дихати. Серджо Канаверо пропонує нервові закінчення склеювати.
Якщо йому це вдасться, це буде великий крок вперед, справжня сенсація.
Західні лікарі вперше виростили і пересадили штучний орган
Перша в світі операція з пересадки штучно вирощеної трахеї, обробленої стовбуровими клітинами пацієнта, була проведена в Каролінському університетському госпіталі в Стокгольмі в Швеції під керівництвом професора регенеративної хірургії Каролінського інституту Паоло Маккіаріні, повідомляється в статті, опублікованій в міжнародному журналі Lancet.
Операція була проведена 36-річному студенту з Еритреї Андемаріам Бейне в червні цього року. У Бейне була велика пухлина трахеї, яка поширилася до місця з’єднання бронхів. В цьому випадку хірургічне видалення пухлини було неможливим, оскільки уражений сегмент має життєво важливе значення.
Пухлина виросла до розміру м’яча для гольфу і почала обмежувати дихання, що безпосередньо загрожувало життю пацієнта. Операція тривала 12 годин: професору Маккіаріні і його команді вдалося повністю видалити уражену ділянку трахеї і замінити його штучною трахеєю, виготовленою спеціально для цього пацієнта.
Винятковість цієї операції від всіх попередніх полягає в тому, що каркас штучної трахеї був створений в Каролінському інституті за допомогою фахівців Лондонського Університетського коледжу (Велика Британія), які використовували 3D-зображення при скануванні пацієнта, а потім сконструювали скляну модель потерпілого відділу трахеї, який повинен бути замінений при трансплантації. Скло було використано для формування штучного каркаса, перед його відправкою в Каролінський інститут. У Стокгольмі, в лабораторії професора Маккіаріні каркас був засіяний власними стовбуровими клітинами Бейне, які згодом сформували функціонуючі дихальні шляхи.
Професор Маккіаріні вважає, що ця технологія має переваги перед іншими методами в трансплантації та регенеративній медицині. По-перше, використовуючи власні клітини пацієнта для заповнення каркаса, можна відмовитися від імуносупресивних препаратів.
По-друге, так як імплантат сконструйований штучно, він може бути замовлений індивідуально за розміром і формою трахеї пацієнта. Мало того, при цьому відпадає необхідність в донорському органі (що часто передбачає тривале очікування).
Все це означає, що каркаси органів можуть бути зроблені для людей будь-якого зростання, з будь-яким статурою, включаючи дітей.
Головний трансплантолог України, директор Федерального наукового центру трансплантації і штучних органів Сергій Готьє вважає, що винахід західних фахівців відкриває унікальні можливості для вирощування не тільки трахеї, а й інших органів людини.
«Я вважаю, що ця методика цілком перспективна і сподіваюся, що вона не буде обмежена тільки можливістю операції на трахеї, а й якісь інші органи можуть у такий самий спосіб реконструйовані», – сказав він.
Професор пояснив, що пересадка трахеї рідко є затребуваною операцією.
«А ось заміщення дефектів ділянок трахеї і бронхів, які утворюються при різних онкологічних операціях, є затребуваним і бажано, щоб не було подальшого медикаментозного пригнічення імунітету, з чим завжди пов’язана трансплантація донорських органів», – зауважив професор.